Как лечить эзофагит пищевода
Практика гастроэнтерологов все чаще сталкивается с такой болезнью, как эзофагит пищевода.
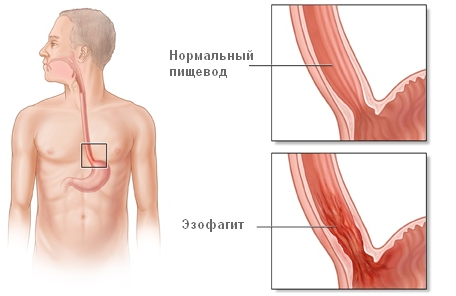
По сути дела это воспалительные процессы на слизистых оболочках органа. Его проявление – в болях в груди, частыми приступами изжоги.
Пациенты на приеме у врача жалуются на затрудненное глотание, спазмы в пищеводе. При отсутствии своевременного лечения, эзофагит вызывает серьезные осложнения – язвы на стенках пищевода, стеноз.
Язвы сопровождаются кровотечениями, что видно при выкашливании кровяных сгустков. Это заболевание не инфекционного характера, воспаление развивается бессимптомно. Выявляется чаще всего на ФЭГДС.
Содержание:
Формы проявления эзофагита
Развивается патология от неправильного питания, когда в пищевод выбрасывается химус и желудочный секрет.
Заболевание проявляется в остром, подостром и хроническом течении. В соответствии с этим различаются повреждения на слизистых тканях.
По характерным различиям классифицируется эзофагит:
- катаральной;
- отечной;
- геморрагической;
- эксфолиативной;
- некротической;
- псевдомембранозной;
- флегмонозной формы.
Запущенные случаи сопровождаются нагноением. Это проявляется в кашлевых выделениях, но практически не дают болевых ощущений.
Разделение острого эзофагита пищевода основано на глубине повреждения слизистых оболочек, развития эрозии.
Эзофагит острого типа классифицируется 3 уровнями сложности:
- 1-я степень отличается повреждением на поверхностных слоях слизистых оболочек, с отсутствием дефектов в форме эрозии или язвы;
- 2-я степень отличается развитием очагов некроза, на глубоком уровне повреждения слизистой, появлением изъязвлений;
- 3-й уровень самый тяжелый. При нем из-за воспаления происходит перфорация стенок пищевода, появляющиеся язвы дают кровотечения. После лечения на слизистой остаются рубцы.
Эзофагит не разделяет пациентов по возрастам, он может развиваться у любого человека. Если отсутствует лечение, воспаление переходит в хроническое течение, тогда симптомы эзофагита остаются скрытыми.
Факторы развития эзофагита
Основная причина развития эзофагита – рефлюкс. Он способствует формированию болезни наравне с важными факторами нарушения питания:
- горячей едой;
- крепким алкоголем;
- привычкой есть на ночь;
- наличием аллергии на пищевые компоненты.
Из-за этих причин нарушается моторика пищевода, слизистая становится восприимчивой к воздействию вирусов и бактерий.
Это заболевание становится профессиональным для людей, чья работа связана с вредными условиями, с сильной запыленностью или токсической зараженностью воздуха.
Дыхание запыленным воздухом с токсичными компонентами понижает тонус сфинктера, отчего развивается гастроэзофагеальное рефлюксное заболевание.
При этом лечение эзофагита становится просто обязательным, чтобы избежать серьезных осложнений.
Причиной воспалительных процессов в пищеводе с присутствием рефлюкса становится частый прием обезболивающих препаратов, спазмолитических средств.
Раздражается пищевод от горячих напитков, острой еды, быстрых перекусов на ходу. В связи с разными причинами поражения пищевода различаются симптомы и проявление эзофагита.
Предрасполагающими факторами являются:
- беременность;
- малоподвижная жизнь;
- брюшная водянка;
- повышенное газообразование;
- повышенная кислотность желудочного секрета;
- гастрит, связанный с высокой кислотностью.
Эзофагит развивается, если человек привык есть второпях. Редко у практикующих гастроэнтерологов бывают случаи врожденной аномалии – короткий пищевод.
Он всегда становится предпосылкой развития эзофагита.
Клиника эзофагита
Симптомы эзофагита зависят от типа воспалительного процесса, от причин, его вызвавших. Простое катаральное воспаление проходит практически бессимптомно.
Редко проявляется повышенная реакция на горячую еду. Эзофагит хронического течения показывает более выразительную клиническую картину, с характерными проявлениями:
- болей в грудной области;
- трудного проглатывания;
- срыгиваний;
- затрудненного дыхания;
- симптомов диспепсии.
К осложнениям относятся формирование астматического компонента; спазмы гортани в еде и в речи; частые заболевания пневмонией. Серьезным осложнением является прободение пораженной стенки.
Клиника эзофагита формируется ощущениями болей вверху живота, в груди. При выбросе кислотных компонентов в пищеводе образуется ожог слизистой.
Если заброс случается ночью, во сне, кислый сок желудка проникает в рот, в дыхательные пути, вызывает ожоги слизистой, першение, ощущение захлебывания, кашель.
На этом фоне развивается осиплость голоса. Тяжелые формы эзофагита сопровождаются затруднением проглатывания.
Глотать сложно и жидкость, и хорошо пережеванную пищу. В крайних случаях заболевание проявляется рвотой, в которой видны примеси крови, что указывает на внутреннее кровоизлияние.
Частые ночные срыгивания, проникновение кислоты в дыхательные пути, вызывают воспаление бронхов.
Когда эзофагит развивается на фоне язвы с высокой кислотностью, проявляются признаки диспепсии.
Заболевание эзофагитом вызывает изменение химического состава слюны, из-за чего разрушаются зубы.
Клиническую картину осложняет образование эрозийных язв на глубоких слоях слизистой.
Развиваются стриктуры, приводящие в дальнейшем в злокачественным новообразованиям.
Предраковым состоянием считается, когда развивается опасное осложнение на пищеводе. Оно называется метаплазией и выражается в замене плоского эпителия покрытием цилиндрического типа.
Диагностика перед лечением эзофагита
Прежде чем начать плановое лечение, врачу требуется инструментальное и лабораторное подтверждение диагноза.
Для этого проводится разностороннее обследование:
- ФЭГДС;
- импедансометрия;
- измерение pH-метрии;
- УЗИ;
- КТ;
- рентген;
- исследование крови и мочи.
Посредством введения в пищевод эндоскопа врач видит вероятные изменения на его внутренней оболочке:
- покраснения;
- отечность;
- воспаленные зоны;
- изъязвление или эрозийность;
- геморрагия;
- признаки внутреннего кровотечения;
- суженный просвет пищевода.
Важная часть диагностики – беседа пациента с врачом. В ней определяются основные жалобы, связь с внешними факторами, время проявления.
Врач проводит внешний осмотр пациента. При жалобах на жжении в грудиной области важно исключить стенокардию. Поэтому врач назначает дополнительное обследование:
- УЗИ сердца;
- ЭКГ.
В плане диагностики обязательно проводится изучение медицинской карты пациента, изучение анамнеза предыдущих заболеваний, возможно, связанных анатомически с предпосылками для эзофагита.
Такими болезнями считаются гиперацидное воспаление желудка, язва. Одновременно врач выясняет переносимость лекарств, чтобы выбрать верное направление лечения.
Лечение эзофагита
Как лечить эзофагит пищевода, решают специалисты. По показаниям врачи используют или медикаментозное, или оперативное лечение.
Когда острое воспаление вызвано химическим ожогом, необходимо провести качественное промывание.
Оно зависит от вещества, вызвавшего ожог. Если повреждение нанесено кислотными средствами, для промывания применяются щелочные растворы, и наоборот.
Легкая форма эзофагита поддается медикаментозному воздействию. Для этого назначаются лекарства Алмагель, Гевискон.
Они показывают высокую эффективность в лечении рефлюксной патологии, хорошо нейтрализуют кислотность.
При эзофагите гиперацидного или язвенного типа эффективность показывают блокаторы протонной помпы.
При таких поражениях пищевода назначаются прокинетики, существенно улучшающие моторику тканей всех пищеварительных органов.
Лекарственная методика обязательно сочетается с не медикаментозным воздействием на пораженный орган. Оно включает:
- полный отказ от курения;
- соблюдение диетического питания;
- обязательные пешие прогулки после еды.
Для занимающихся спортом следует исключить упражнения с наклонами туловища, для брюшного пресса.
Надо перейти на свободную одежду, особенно исключить стягивающие талию модели.
Как лечится острый эзофагит
Острая форма эзофагита лечится воздержанием от еды на 1-2 дня. Одновременно назначаются медикаменты – антациды, Фамотидин, обволакивающие и гелевые средства.
Когда врачи разрешают есть обычным способом, требуется соблюдать строгую диету. При явно проявляющихся признаках интоксикации проводится инфузионное лечение, при котором используются дезинтоксикационные растворы.
Если воспаление носит инфекционный характер, необходимо введение антибиотиков.
Язвенный эзофагит с сильным болевым синдромом и частым забросом содержимого из желудка обратно в пищевод лечится обезболивающими препаратами, при этом промывать желудок не рекомендуется.
Когда активная терапия антибиотиками при наличии гнойной флегмоны, не дает положительной динамики, показана хирургическая санация. Оперативными методами лечится стриктура стенок, не поддающаяся дилатации.
Как лечится хронический эзофагит
Задача врачей при лечении острого эзофагита – устранить факторы его появления.
Значимый результат терапии – перевод заболевания в стадию ремиссии, когда важную роль лечения играет опять-таки строжайшее следование диете.
Лекарства, применяемые в терапии эзофагита в хронической стадии:
- антациты с анестетиками, понижающие кислотность желудочных секретов;
- холиномиметики, поддерживающие тонус сфинктера, помогающие продвигаться пище из желудка в 12-перстную кишку.
Одновременно проводится физиотерапия:
- амплипульс;
- электрофорез с ганглиоблокаторами;
- грязелечение.
Тяжелое протекание рефлюкс-эзофагита, когда присутствуют стриктуры стенок, стеноз устья являются противопоказанием для проведения физиотерапевтического лечения.
Здесь на решающее место выступает хирургическое лечение, имеющее цель при стенозе пищевода рассечь стриктуры, расширить, бужировать пищевод.
Эти манипуляции проводятся с использованием эндоскопического оборудования. Возможные операции по показаниям у каждого конкретного пациента:
- аблация радиочастотным методом;
- фундопликация;
- резекция стриктур;
- пластика пищеводной трубки.
Воспаление в пищеводе нуждается в своевременном лечении, чтобы не доводить заболевание до тяжелых осложнений, вплоть до стеноза органа и рака.
Основа терапии – диета
Важный составной компонент избавления от болезни – строгое соблюдение диеты, режима питания.
Период обострения требует перехода на мягкую протертую пищу, есть блюда следует только теплыми, не горячими.
Последний раз можно поесть не раньше, чем за 1-2 часа до сна. Важно не ложиться ровно, приучить себя к высокой подушке, чтобы спать с приподнятым изголовьем.
Полностью исключить из рациона:
- цитрусовые;
- кислые фрукты;
- газированную воду;
- кофе;
- шоколад;
- маринады;
- жареные блюда.
Рецепты для составления рациона питания каждому пациенту подбирает диетолог. Классификация лечебного питания выделяет диету при эзофагите – стол №1.
Объем питательных веществ на сутки:
- белки – 85-90 г, из них 40-45 г – животные;
- жиры – 70-80 г, из них 25-30 г – растительные;
- углеводы – 300-350 г, в их числе простые сахара – 50-60 г.
В сумме на сутки энергетическая ценность питания по столу № 1 – 2170-2480 ккал.
Важные принципы питания
Диета – полноценная, включающая необходимые питательные вещества, в ней сбалансирован объем микроэлементов и всех полезных веществ.
Важная цель диеты – щадить слизистые оболочки, поэтому в рацион не включаются продукты, повышающие выделение желудочного секрета.
Питание дробное: есть надо 5-6 раз в день, каждые 3-4 часа, маленькими порциями.
Это существенно щадит желудок, он не синтезирует много сока, не растягивается, и не забрасывает свое содержимое в пищевод. Важно обеспечить термический покой для ЖКТ.
Допустимая температура еды – 15-60°C. Теплая пища щадит воспаленную слизистую в пищеводе, болезнь не усугубляется.
Алкоголь входит в число запрещенных продуктов. Но пьющим людям, которым сложно жить без водки, надо уменьшить объем выпиваемого.
Не выпивать натощак, чтобы не стимулировать активный синтез кислоты, не тревожить и без того поврежденные слизистые.
Соль допускается около 8-10 г в суточном рационе. Допускается подсолить блюда за столом. Жидкость рекомендуется пить не сразу после еды, чтобы не перегружать желудок.
Общий объем жидкости в сутки – 1,5 л. Надо ввести в привычку кулинарную обработку блюд – готовить на пару, тушить, отваривать. Пищу надо готовить протертой, измельченной.
Рекомендуется воздерживаться от:
- свежего хлеба, сдобы;
- консервации;
- фаст-фуда;
- пряностей, приправ;
- жирного молока;
- круп – пшена, перловки, кукурузы, ячки;
- крупных макарон.
Здесь соблюдается принцип: продукты должны быть легкоусвояемыми, быстро проходить пищеварительные пути, не вызывать изжоги.
Не стоит думать, что питание будет скудным и обедненным. Ведь перечень разрешаемых продуктов достаточно большой, чтобы разнообразить еженедельное меню.
Можно включать в рацион питания:
- вчерашний хлеб, печенье сухих сортов;
- вегетарианские супы с добавлением крупы или макарон;
- вермишель на гарниры;
- каши протертые на молоке пополам с водой;
- тушеные кабачки, очищенные огурцы, отварной картофель;
- не жирное молоко;
- нежирное отварное мясо;
- колбаса вареных сортов;
- сливочное и растительное масло;
- не крепко заваренный чай, кофе с молоком, компоты из сладких фруктов.
Лечебное питание рассчитано убрать у человека неприятные ощущения, дискомфорт после еды. Диета нормализует работу ЖКТ, предотвращает осложнения.
Лечение по народным рецептам
Эзофагит пищевода подострой и хронической формы лечится дома. Пациенты принимают назначенные врачом лекарства, поддерживают питание по столу № 1.
Наряду с этим врачи рекомендуют дополнить лечение растительными снадобьями против воспалений и спазмов. Эти средства готовятся по народным рецептам.
Настой тмина. Способ приготовления: 1 дес. л. сухих зерен залить 250 мл кипятка. Дать настояться четверть часа, отфильтровать и выпить в несколько приемов.
В течение дня разрешается выпивать до 3-х чашек настоя. Каждый раз готовится свежий настой. Он хорошо снимает болевые ощущения, дискомфорт в желудке.
- Настой корня аира. Способ приготовления: 10 г сухого измельченного корня залить 400 мл кипящей воды, дать настояться час. Процедить, пить по 200 мл перед обедом и ужином. Курс лечения – 4 недели. Перерыв – 4 недели, и лечение можно повторить. Успокаивается дискомфорт в желудке, улучшаются обменные процессы. Фитотерапевты предупреждают: не превышать дозу снадобья.
- Настой корня алтея. Способ применения: 15 г измельченного сухого сырья залить 300 мл, кипящей воды, дать настояться не менее ½ часа. После процедить, пить по 25 мл 2-3 раза в день до приема пищи. Курс начинается при наличии неприятных симптомов, и прекращается со снятием периода обострения.
- Настойка корня женьшеня. Способ приготовления: 30 г сухого измельченного корня залить 0,5 л водки хорошего качества, плотно закрыть в стеклянной посуде, поставить в темное место. Дать настояться не менее месяца. Ежедневно взбалтывать содержимое посуды. После месяца настойку процедить, перелить в непрозрачную стеклянную посуду с плотно закрывающейся крышкой. Хранить настойку в холодильнике. Пить по 20 капель до еды. Лечения длится 1,5 месяца. Особенно эффективно действует при эрозивных формах заболевания.
- Настой шиповника. Способ приготовления: 15-20 плодов шиповника залить в термосе крутым кипятком, выдержать ночь. Утром отцедить, принимать по 50 мл за ½ часа до еды. Курс лечения – месяц. Не рекомендуется лицам с язвой или гастритом.
Способов лечения множество, но каждое из выбранных средств необходимо согласовывать с лечащим врачом, чтобы не вызвать нежелательных осложнений.
