Атрезия пищевода у новорожденных и детей
Врожденная патология, которая связана с нарушением развития ЖКТ и несформированным пищеводом, называется атрезия пищевода.
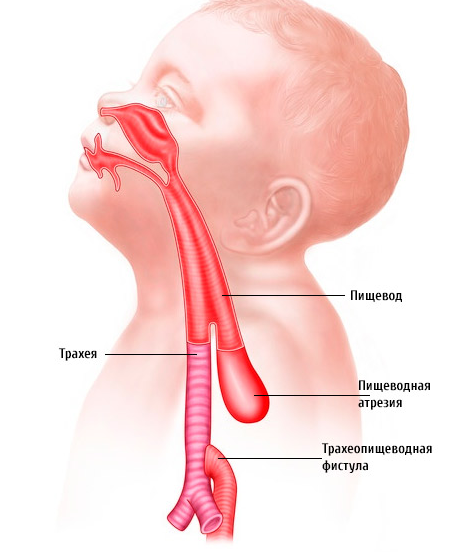
Как правило, орган закрыт стенкой, которая будет доходить до 12 см до начала рта.
Данное состояние требует определенных действий со стороны медиков, но прежде надо знать главные симптомы и причины нарушений у новорожденных детей.
Содержание:
Причины развития
Врожденный порок под названием атрезия пищевода появляется еще в процессе гестации, поэтому напрямую связана со сбоями в развитии эмбриона.
В таком случае трахеи и пищевод начинают формироваться из одного органа, а к 5 неделе развития уже обладают широким сообщением.
При несовпадении скорости и направления развития органов, появляется врожденный порок.
Данная патология часто встречается вместе с другими нарушениями и болезнями, которые могут быть не менее серьезными, поскольку они влияют на функционирование организма в целом.
Только в 5% всех ситуаций, атрезия пищевода у детей наблюдается в результате хромосомных болезней.
Основными признаками патологии считается угроза выкидыша, в самом начале беременности и многоводие.
Но такие последствия не относятся к главным причинам, а являются только результатом сбоев в развитии плода.
Дети с пороком не в состоянии заглотнуть амниотическую жидкость, за счет чего объем начинает постепенно возрастать и становится больше нормы.
При обычном развитии пищевода и трахеи, можно выделить несколько возможных причин болезни:
- Алкогольная зависимость женщины до и во время беременности.
- Злоупотребление сигаретами или применение наркотических веществ.
- Негативное влияние излучения от рентгена.
- Возраст матери, который превышает 35 лет, поскольку с годами беременность усложняется и чем старше женщина, тем больше склонность к мутациям и аномалиям.
- Употребление медикаментозных средств с тератогенным или эмбриотоксичным побочным эффектом. Такие лекарства запрещается использовать в период развития плода и формирования пищевода, трахеи.
- Влияние грязной среды.
- Хромосомные болезни у отца или матери.
Предельно осторожными должны быть родители, у которых в семье уже есть дети с дефектами, пороками и другими болезнями.
Перед зачатием надо проконсультироваться с генетиком, возможно, сделать несколько тестов.
Виды атрезии
В медицине атрезия пищевода у новорожденных классифицируется на несколько основных видов.
Среди них выделяют:
- Со свищом, который соединяет дистальную часть пищевода и трахею. Подобный порок развивается чаще всего, согласно статистике появляется до 90% всех случаев.
- Со свищом, что соединяет трахею и проксимальную часть пищевода. Диагностируется в 1% случаев.
- Со свищами в двух частях пищевода, которые соединяются с трахеей. Появляется очень редко.
- Без свища, но части пищевода соприкасаются или заходят одна на другую. Появляется в 8% всех случаев.
В некоторых случаях может быть развитие трахеопищеводного свища без атрезии. Атрезия пищевода у новорожденных чаще всего локализуется на уровне бифуркации трахеи.
Часть пищевода, что не соединяется с трахеей, имеет слепой конец. Сами размеры свищей бывают разными, у каждого ребенка показатель персональный.
Основные симптомы
Атрезия пищевода у новорожденных начинает проявляться сразу после рождения. Основная клиническая картина будет видна в первые часы жизни.
Характерным симптомом патологии является постоянное выделение слюны с пеной из полости рта и это не прекращается длительное время.
За счет попадания слизи в трахею, у ребенка могут усиливаться симптомы со стороны дыхания. Оно нарушается, может быть:
- Хрип.
- Кашель.
- Одышка.
- Цианоз.
- Асфиксисия.
- Тахипноэ.
Когда проводится инструментальное отсасывание жидкости из носоглотки и трахеи появляется незначительное улучшение состояния, но через короткое время пена появляется опять.
После первого вскармливания ребенка и пары глотков молока начинается активное срыгивание, рвота.
Если порок дополняется нижним трахеопищеводным свищом, то происходит выброс желудочного содержимого в органы дыхания.
Любые методы дать ребенку молоко заканчиваются кашлем и поперхиванием. В это время у малыша появляется цианоз, удушье.
Некоторые дети при пороке могут мучиться от сильного вздутия, по причине попадания воздуха в пищевод и желудок.
Если нет дистального свища, то у детей с пороком будет запавший живот. При атрезии постоянно будет рвота, что вызывает обезвоживание, истощение организма, общее ухудшение состояния.
У новорожденного может появляться лихорадка в результате аспирационной пневмонии. Такое нарушение случается из-за одновременного заглатывания слизи и еды.
Признаки недостаточности дыхания усиливаются, что повышает риск летального исхода.
Диагностирование
Для проведения диагностирования используется рентгеноконтрастный катетер, который показывает место локализации атрезии.
Эта методика используется из-за невозможности ввести зонд в желудок.
После оценки состояния и формы болезни контрастное вещество должно быстро изыматься, поскольку при попадании вещества в легкие есть риск развития пневмонита химического характера.
Методику может делать только опытный специалист, в том месте, где планируется проведение операционного лечения.
При атрезии пищевода у новорожденных зонд нельзя вводить, поскольку он попадает в стенку, которая будет на расстоянии 10-12 см от ротовой полости.
Раннее диагностирование болезни очень важный процесс, поэтому обследование должно проводиться всем новорожденным, у которых есть выделение пены из полости рта или нарушенное дыхание после рождения.
При рентгенограмме груди и области живота с использованием рентгеноконтрастного зонда, он вводится до конца в пищевод, что дает возможность определить слепо заканчивающийся верхний отдел.
При выявлении воздуха в брюшной полости и ЖКТ указывает на трахеопищеводный свищ, а если его не будет, то диагностируется атрезия без свищей.
Использование контрастных веществ может вызывать ряд осложнений, среди которых респираторные нарушения, возможна смерть.
Пренатальное обследование может осуществляться, если есть косвенные симптомы, среди которых:
- Многоводие, что связано с невозможностью плодом заглатывать жидкость.
- Отсутствие желудка при ЭхоКГ или небольшие его размеры в ходе выполнения УЗИ.
Примерно со средины беременности, в ходе обследования, могут появляться другие признаки пороков у плода, но точность такого показателя невысокая.
Лечение и подготовка к операции
Если диагностируется атрезия пищевода у новорожденных, то сразу из роддома малышей направляют в отделение хирургии для выполнения операции.
Чтобы снизить аспирационный синдром потребуется новорожденного немного поднять, после чего вводится катетер и подключается система аспирации на постоянной основе или делается отвод слизи прямо из глотки и полости рта.
Во время подготовки к операции нужно сделать отмену вскармливания и срочно начинает инфузионное лечение.
Врачи назначают антибиотики, которые оказывают широкий спектр действия, а также гемостатические средства. Для удаления гипоксии могут применяться кислородные ингаляции.
Если атрезия пищевода у новорожденных вызывает сильные сбои дыхания, недостаточность нарастет, тогда делают интубацию трахеи, начинается искусственная вентиляция легких.
Стандартная вентиляция легких у малых детей с пороком и свищом может вызывать сильный выброс воздуха в желудок.
После этого появляется повышенное вздутие ЖКТ, а увеличенные органы ухудшают возможности диафрагмы, после чего недостаточность органов дыхания становится сильнее, может случиться остановка сердца или перфорация.
При появлении описанных ухудшений врачам надо стараться поменять положение трубки или углубить ее, чтобы сброс воздуха сократился.
При невозможности искусственной вентиляции доктора используют метод для одного легкого или высокочастотную осцилляторную ИВЛ.
Если выброс воздуха сильный, то проводится экстренная операция с наложение гастростомы или перевязывается свищ.
Если у ребенка вес больше 2 кг, важные органы для жизни ребенка не затронуты и нет сбоев, то операция может проводиться сразу после диагностирования.
При весе меньше 2 кг или с нарушениями внутренних органов, других возможных пороков, то период для проведения операции возрастает.
Изначально делают корректировку определенных сбоев. Вместе с тем, осуществляется комплекс обследований, которые могут установить наличие разных аномалий в развитии или сбоев внутренних органов, что нужны для жизни.
Для диагностики используется:
- Установка группы крови и резуса-фактора.
- Устанавливается КОС.
- Исследуется кровь, моча и кал.
- Проводится коагулограмма.
- ЭхоКГ и ЭКГ.
- УЗИ внутренних органов.
- Нейросонография.
Венозный доступ проводится при помощи введения катетера в центральную вену, а лучше всего, если он вводится в верхнюю полую вену в области локтя или подмышечном районе.
В других частях устанавливать катетер не рекомендуется, поскольку есть высокий риск развития гематомы в районе операции.
Лечение перед операцией порока направлено на улучшение состояния ребенка, а также для профилактики пневмонии, что может стать угрозой летального исхода в ходе проведения хирургии.
Постоянное отсасывание биологических жидкостей через катетер позволяет избежать аспирацию слюны, что проглатывается.
Для быстрого и простого испражнения желудка надо положить малыша на живот и поднять голову на 40 градусов, правая сторона тела должна быть ниже левой.
Именно такое положение позволяет быстро опорожниться и сокращает риск выброса желудочного содержимого.
Проведение операции
Хирургическое вмешательство при врожденном пороке относят к срочной мере. Примерно в 90% всех случаев с атрезией пищевода у детей, доктора осуществляют выделение и перевязку свища.
В ходе срочного лечения с помощью анастомоза делают назогастральный зонд, что должен надежно зафиксироваться.
В процессе делают дренаж, который подключается к искусственной аспирации. Если нет свища при атрезии, то между частями пищевода делают гастростому.
В некоторых случаях доктора применяют торакоспокический вид оперативного лечения.
После нормализации состояния новорожденного может проводиться коррекция атрезии пищевода при помощи хирургических методов, а также закрытие свища.
В редких случаях ребенку нужно проводить пластику пищевода.
Время после операции
Реабилитация после оперативного лечения зависит напрямую от тяжести нарушений дыхательных органов, а также вторичных пороков, формы недоношенности.
Извлечение трубки для искусственной вентиляции легких может проводиться сразу после лечения только у доношенных новорожденных, которые не страдают дополнительными болезнями и пороками.
При рисках образования недостаточности дыхания необходимо проведение ИВЛ. Методика прекращается после нормализации самостоятельного дыхания и газообмена.
Трахеомаляция – стандартное нарушение при развитии свища, что может вызывать цианоз, апноэ после проведения операции.
В таком случае врачи проводят трахеотомию. Примерно через 3-7 суток после лечения запрещается разгибать шею ребенку, поскольку происходит натягивание пищеводного анастомоза, после чего может быть расхождение шва и его несостоятельность.
Если слизь всасывается прямо из трахеи, то катетер вставляется на всю глубину интубационной трубы, чтобы исключить реканализацию свища.
Надо постоянно удалять содержимое, не применяя катетер в пищевод далее, чем анастомоз.
Дренаж после операции оставляется, а удаление его проводится на 5-7 день после лечения. Удаление его возможно только тогда, когда нет патологического секрета.
Иногда перед его выходом врачи используют рентген для диагностики пищевода.
После хирургии используют обезболивающие средства. Процесс подразумевает использование опиоидных анальгетических препаратов.
Чаще всего применяется:
- Фентанил в дозировке 2-5 мкг/кгхч.
- Тримеперидин, норма которого 0,05-0,2 мг/кгхч.
- Описанные лекарства сочетаются с Метамизолом натрия в объеме 10 мг/кг или парацетамолом в аналогичной дозе.
Описанные препараты применяют до 5 дней, после чего используют болюсное введение медикаментов, если есть конкретные показания.
Инфузионное лечение после хирургии делается по физиологической нужде ребенка. На протяжении первых дней может применяться глюкозный раствор (5-10%) с добавлением электролитов.
Через сутки после лечения без осложнений вводится парентеральное питание. Антибиотики могут вводиться, но назначают не всегда, среди часто используемого средства рекомендуется Метронидазол.
Вскармливание при пороке
Питание ребенка может проводиться по-разному. Если используется гастростома и катетер для ведения питания напрямую в кишку, то давать молоко разрешается через сутки после лечения.
Если используется прямой эзофаго-эзофаго анастомоз, то питание проводится при помощи зонда, только на 5-7 сутки после операции.
Оральное вскармливание может проводиться примерно через неделю или 10 суток.
При пороке энтеральное питание может начинаться с использованием антирефлюксных смесей, среди которых выделяют:
- Фрисовом.
- Нутризон.
- Антирефлюкс Хумана АР.
Описанные смеси должны использоваться вместе с прокинетиками, среди которых отдает предпочтение препарату Домперидон в дозировке 0,5 мл/кг.
Возможные осложнения
Чаще всего последствиями порока может стать несостоятельность анастомоза или сужение пищевода.
Если оперативное лечение проходит успешно, то нередко могут появляться осложнения со стороны питания, по причине сбоев моторики определенных частей пищевода.
За счет этого у детей может развиваться рефлюксное заболевание. Если консервативные методы терапии при ГЭРБ не дадут результатов, то потребуется использовать фундопликации по Ниссену.
Сразу после операции могут появляться другие осложнения, среди которых:
- Развитие пневмонии.
- Появление анемии.
- Рефлюксное заболевание.
- Несостоятельность анастомоза.
- Ларинготрахеомаляция.
После проведения лечения прогнозы могут иметь разнообразный характер.
Если у новорожденного изолированная форма атрезии пищевода, то вероятность выживания будет 90-100%,но при дополнительных тяжелых пороках, процент снижается до 30-50 единиц.
Если форма порока неосложнена, то дети могут восстановиться и нормально жить в дальнейшем.
Через несколько лет после оперативного лечения возможно появление дисфагии, а также сбои питания, которые вызваны рефлюксом или сужением просвета пищевода.
У детей, которые переносят порок, учащается риск респираторных болезней, астмы.
