Спазм желчного пузыря
При возникновении нарушений со стороны пищеварительной системы в области желчного пузыря и его протоков, нередко проявляется желчная колика.
Данное состояние проявляется дискомфортными ощущениями в виде болевого синдрома. Причинами могут послужить спазмы мышечных тканей или образование конкрементов с последующим их перекрытием протоков.
Патологическое состояние без образования камней чаще всего развивается на фоне неправильного рациона питания, физических и психических перенапряжений, других аномалий.
Чтобы научиться решать данную проблему, важно разобраться, что такое спазм желчного пузыря, симптомы и причины его образования, каковы методы лечения и профилактические меры.
Содержание:
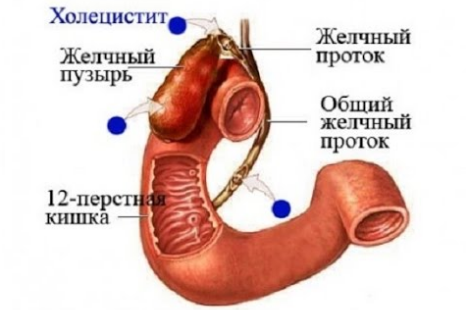
Строение органа и протоков
Печень секретирует желчь, которая поступает в желчный пузырь, наполняя орган полностью. При поступлении пищи в желудок желчь высвобождается из полости пузыря, направляясь в двенадцатиперстную кишку.
Форма пузыря напоминает грушу. Орган прикреплен к правой доле печени в области правого подреберья.
Внутренняя поверхность органа состоит из мышечных тканей, которые сокращаясь, продвигают желчь по протокам.
Истоки желчных путей берут свое начало с печени. Оба протока объединяются в один канал, объединяясь с желчным пузырем, образуют общий проток.
Главной задачей общего протока является транспортировка желчи в полость двенадцатиперстной кишки.
В месте соединения с органом наблюдается тонкий перешеек в виде сужения канала. В данной области всегда происходит закупорка протока различными слизистыми накоплениями, конкрементами, другими твердыми образованиями.
Причины
Одними из самых распространенных причин, почему возникает спазм желчного пузыря, являются воспалительный процессы, поражения инфекциями, глистные инвазии, неправильное питание, нестабильное психоэмоциональное состояние.
Особое внимание стоит уделить патологическим процессам в печени, приводящие к нарушениям образования желчи, которая крайне важна для пищеварительной системы.
Усложняют данный процесс паразитарные заражения, вирусные инфекции, употребление спиртных напитков.
Все это оказывает негативное влияние на желчный пузырь, вовлекая в патологический процесс желчные протоки, мышечные ткани и сфинктер.
Нарушается моторика, отмечается увеличение тонуса. В результате повышается уровень давления желчи в сопровождении судорожных сокращений.
Почему возникает данный процесс:
- Патологические и аномальные изменения в развитии желчных протоков;
- Поражение печени паразитарными и инфекционными заболеваниями;
- Нарушение работы сфинктеров;
- Заболевания, которые характеризуются дисфункцией билиарного тракта или дискинезией;
- Психоэмоциональные перенапряжения;
- Хронический холецистит в период обострения;
- Образование конкрементов при желчнокаменной болезни;
- Изнуряющие диеты или излишнее потребление пищи;
- Малоподвижный образ жизни.
Спазм желчного пузыря возникает внезапно, но данные процесс возникает на фоне длительных изменений в организме. Иногда это происходит по причине выпадения кристаллов из раствора.
Образование камней происходит по причине неправильного и несбалансированного питания. Большую роль в этом процессе играют наследственность и генетическая предрасположенность, гормональные нарушения пациента.
Изначально накапливаются мелкие частички в виде песка, а дальше постепенно нарастают новые образования в виде солей.
Конкременты способны образовать застойное явление, которое будет препятствовать нормальному оттоку желчи. Это приводит к повышению уровня давления.
Мышечные ткани начинают беспорядочно сокращаться, пациент испытывает болевые ощущения. Данные явления относятся к холециститу без конкрементов.
Признаки
Заболевание сопровождается рядом неприятных симптомов. Больной начинает испытывать дискомфортные ощущения в области правого подреберья.
Многие пациенты отмечают, что у них колет в правой верхней части брюшной полости. При сужении протока отмечаются тупые болевые ощущения, а при движении конкрементов чувствуется колющая и острая боль.
Какие еще признаки болезни могут проявляться:
- Тяжесть и дискомфортные ощущения в правой части брюшной полости;
- Болевые ощущения носят схваткообразный характер проявления;
- В ротовой полости отмечается горьковатый привкус и неприятный запах;
- Нередко симптоматика дополняется обильным слюноотделением.
При соблюдении правильной и сбалансированной диеты, пациенты могут ощущать себя терпимо.
Любые нарушения специальной диеты или полное ее отсутствие влекут за собой неприятные последствия в виде болевых ощущений в правом подреберье, тошноты, рвотных позывов, метеоризма, горьковатого привкуса в ротовой полости и нарушений стула в виде запоров.
Если холецистит перетек в хроническую форму, он способен проявляться до 6 раз в году, иногда больше. Болезнь проявляется болевыми ощущениями приступообразного характера и коликами. Как распознать колики:
- Появляются покалывающие болевые ощущения в брюшной полости справа под дугой. Они могут отдавать в плечо или лопатку.
- Отмечается небольшое повышение температуры тела;
- Руки дрожат;
- Повышается сердцебиение;
- Повышенное потоотделение;
- Кожные покровы бледнеют;
- Появляются признаки тошноты и рвотные позывы.
При камнеобразовании всегда отмечается длительное течение спазмов. Облегчить данное состояние возможно при помощи рвоты.
По этим причинам многие пациенты вызывают ее намеренно. В это время у больного отмечается снижение артериального давления, пульс учащается.
В некоторых случаях возникает пожелтение кожных покровов и склер глаз. Каловые массы приобретают глинистую консистенцию, моча окрашивается в темный цвет.
Методы диагностики
При возникновении первых признаков заболевания пациент не должен откладывать визит к доктору.
Опытный врач проведет консультацию, внимательно осмотрит пациента изначально визуально.
Гастроэнтеролог умеет правильно различить печеночную колику от спазма. Дополнительно назначается инструментальная диагностика.
Для этих целей всю желчевыводящую систему детально изучают на УЗИ (ультразвуковом исследовании). Так же назначаются рентгенография, холецистография.
Диагностические исследования основываются на трех признаках:
- Появление приступообразных болевых ощущений, связанных с желчными коликами;
- Обнаружение конкрементов при помощи методов инструментальной диагностики;
- Проведение дуоденального зондирования на предмет обнаружения кристаллов специального химического состава.
Для более детального изучения назначаются лабораторные анализы:
- Биохимический анализ крови;
- Анализ желчи;
- Копограмма.
По результатам анализов и инструментальной диагностики доктор устанавливает точный диагноз и назначает правильное лечение.
Лечение
После проведения полного обследования пациента назначается методика терапии. Она основана на медикаментозном лечении, но данный метод эффективен только на начальной стадии патологического состояния.
В тяжелых формах заболевания может помочь только оперативное хирургическое вмешательство.
Принципы терапии
Для полноценной терапии внимательно оценивается состояние больного, начинается правильное и последовательное лечение.
Оно включает в себя ряд важных принципов:
- Если диагностировали желчнокаменную болезнь, все методы терапии направлены на устранение конкрементов. Для этого применяется курс медикаментозной терапии, которая эффективна на начальных этапах заболевания. При тяжелых формах болезни назначается оперативное хирургическое вмешательство. Существует лазерная терапия, которая эффективно разрушает образования камней.
- Выявление холецистита в острой или хронической форме лечится с помощью антибактериальных препаратов. Они купируют воспалительный процесс и устраняют патогенных микроорганизмов.
- При сильных и ярко выраженных болевых ощущениях назначается курс анальгетиков и спазмолитиков.
- При отсутствии образований конкрементов причины могут заключаться в застойных явлениях на почве густой желчи. Справиться с проблемой способны желчегонные лекарственные средства.
Поэтому крайне важно скорее обратиться к доктору для выяснения причин дискомфортных ощущений и острой боли.
От этого будут зависеть способы выбранной терапии.
Лекарственные средства
Каждая группа медикаментозных препаратов несет в себе определенную роль и функцию. Лекарственные препараты могут применяться как самостоятельные препараты, так и в комплексе с другими медикаментами.
Спазмолитики:
- Спазмол.
- Но-шпа;
- Спарекс;
- Дюспатолин;
- Одестон.
Желчегонные средства:
- Холосас;
- Аллохол;
- Фламин;
- Холензим.
Обезболивающие и противовоспалительные лекарства:
- Брал;
- Спазган;
- Наклофен Дуо.
Блокаторы кальциевых каналов:
- Нифедипин;
- Верапамил.
Препараты, содержащие ферменты и антиферменты:
- Эрмиталь;
- Фестал.
Так же назначают нитроглицерин, Метацин, Бускопан.
Для улучшения общего состояния больного применяются спазмолитические средства и ненаркотические анальгетики.
Данная группа медикаментов не устраняет саму причину развития спазма, она лишь купирует неприятную симптоматику для улучшения состояния пациента.
Для этих целей применяют специальный курс терапии заболеваний, чтобы нормализовать функциональную составляющую, который составляет 2-3 месяца.
Спазмолитики
Для нормализации моторики гладкой мускулатуры внутренних органов применяются спазмолитические лекарственные препараты.
Терапевтическое действие обуславливается с помощью уменьшения тонуса мышечных тканей, мочевыделительной и желчевыделительной системы. Дополнительно они купируют болевые ощущения, возникающие на фоне судорог.
Прием спазмолитиков осуществляется в экстренных ситуациях, при возникновении функциональных нарушений, патологических состояниях. Их принимают при таких заболеваниях:
- Панкреатит;
- Холецистит;
- Дисфункция желчевыводящих путей;
- Синдром раздраженного кишечника;
- Желчная и кишечная колика.
Нередко их принимают при спазме после приема пищи, при нервных и психологических потрясениях, перенапряжениях, стрессах.
Для этого принимают Но-шпу, Спазмол, Дротаверин, Спазмонет, Дюспатолин. Представленные лекарственные препараты выпускаются в виде таблеток, суспензий, растворов для инъекций.
Существуют лекарственные препараты данной группы, созданные на основе натуральных компонентов.
Они выпускаются в виде сиропов, применяются для лечения детей школьного возраста. Основными причинами развития реактивных изменений в данном возрасте могут стать лямблии.
Диета
При любом методе лечения одним из обязательных условий является постоянное соблюдение специальной диеты.
Рациональное меню подбирается исключительно врачом гастроэнтерологом или диетологом в индивидуальном порядке.
Цель диетического питания – это предотвращение образования конкрементов и прием пищи с желчегонным эффектом для эффективного разжижения желчи.
Для этих целей обязательно устанавливается режим дня и питания. Приемы пищи должны быть частыми, объем порций небольшим.
Обязательно следят за питьевым режимом. Объем потребляемой жидкости в день должен составлять минимум 1,5 л.
В качестве жидкости лучше использовать очищенную негазированную воду, можно пить компоты с низким содержанием сахара.
Кушают исключительно здоровую пищу. Отказываются от полуфабрикатов, острой, жирной, жареной, излишне соленой, холодной, горячей пищи.
Нельзя есть маринады, соления, копчености, продукты с вредными пищевыми добавками. Для приготовления используют варку, тушение, легкое запекание, приготовление на пару.
В противовес вредной еде рекомендуется кушать как можно больше сезонных свежих овощей, фруктов, ягод.
Из них можно готовить вкусные десерты с минимальным количеством сахара, варить компоты, есть в сыром виде.
До приезда врача
При возникновении первых дискомфортных ощущений и неприятных признаков обязательно вызывают доктора.
До приезда врача можно оказать первую помощь самостоятельно. В чем она заключается:
- С больного снимают всю неудобную и плотную одежду;
- Пациенту обеспечивают полный покой, он должен принять положение лежа на правом боку;
- Выход конкремента сопровождается коликой, в этом случае можно принять обезболивающий препарат (Промедол или Атропин);
- При спазмах принимают спазмолитический препарат. Если у больного открылась рвота, таблетки будут неэффективны.
Прикладывание теплой грелки к животу разрешается только в том случае, когда точно установлено, что причина заключается в колике желчного пузыря. В других случаях это делать противопоказано.
При холецистите рекомендуется прикладывать к области правого подреберья холодной грелки.
Данную манипуляцию разрешается проводить только при условии уверенности в точном диагнозе. Данная процедура позволит избежать развития перитонита.
Требуется регулярно посещать медицинское учреждения для проведения планового обследования.
Выявление заболеваний на начальных этапах упрощает проведение терапии и обеспечивает высокую ее эффективность без применения хирургического вмешательства.
Назначением медицинских препаратов должен заниматься лечащий врач, самостоятельное лечение противопоказано.
