Кровь и слизь в кале — колит или болезнь Крона
 Болезнь Крона – хроническое, рецидивирующее заболевания желудочно-кишечного тракта неясной этиологии, которое характеризуется воспалением органов желудочно-кишечного тракта с развитием осложнений.
Болезнь Крона – хроническое, рецидивирующее заболевания желудочно-кишечного тракта неясной этиологии, которое характеризуется воспалением органов желудочно-кишечного тракта с развитием осложнений.
Заболеваемость данной патологией составляет от 0,3 до 20,2 на 100000 человек. Пик заболеваемости приходится на 20-30 лет и 60-70 лет. Мужчины и женщины болеют в одинаковой степени.
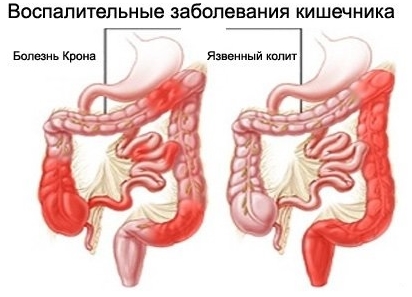
Неспецифический язвенный колит – хроническое, рецидивирующее воспалительное заболевание кишечника, причины которого неизвестны.
Оно характеризуется диффузным развитием воспаления в слизистой толстого кишечника. Заболеванием страдают чаще мужчины. Пик заболеваемости приходится на 10-65 лет.
Каждый год у 7-15 человек на 100 000 населения выявляется язвенный колит. Заболеваемость варьируется от 150 до 250 на 100 000 населения.
Наибольшую распространенность язвенный колит получил в Северной Европе, США, Канаде. В России патологией страдают значительно меньше. Чаще неспецифический язвенный колит начинается в 15-25 и в 55-65 лет.
Содержание:
- 1 Классификация болезни Крона
- 2 Причины болезни Крона
- 3 Симптомы болезни Крона
- 4 Обследование при болезни Крона
- 5 Лечение болезни Крона
- 6 Медицинская реабилитация
- 7 Профилактика болезни Крона
- 8 Классификация неспецифического язвенного колита
- 9 Причины неспецифического язвенного колита
- 10 Симптомы язвенного колита
- 11 Обследование
- 12 Лечение
- 13 К какому врачу обратиться?
- 14 Заключение
Классификация болезни Крона
Как делится болезнь Крона? Процесс делится на:
- обострение – характеризуется появлением симптомов на фоне хронически протекающего процесса;
- клиническая ремиссия – исчезновение проявлений заболевания;
- эндоскопическая ремиссия – исчезновение признаков воспаление на ФГДС.
По локализации процесса:
- поражение верхних отделов желудочно-кишечного тракта;
- терминальный илеит – воспаление подвздошной кишки;
- колит – воспаление слизистой оболочки толстого кишечника;
- илеоколит – воспалительный процесс захватывает подвздошную и толстую кишку.
По распространенности:
- локализованная болезнь Крона – воспаление затрагивает меньше 30 см кишечника (чаще это подвздошная кишка и правый отдел толстой);
- распространенная болезнь Крона – воспалительный процесс поражает больше 100 см ЖКТ.
По течению:
- острое течение – если прошло меньше 6 месяцев от первого проявления болезни;
- хроническое непрерывное течение – ремиссия продолжается меньше полугода, даже несмотря на адекватное лечение;
- хроническое рецидивирующее течение – ремиссия продолжается больше полугода.
По варианту течения:
- нестриктурирующая, непенетрирующая – нет сужения просвета кишки или отверстия в ее стенке;
- стриктурирующая – есть сужение просвета кишечника;
- пенетрирующая – сесть свищ.
По чувствительности к гормональной терапии:
- гормональная резистентность – в случае отсутствия положительной динамики при лечении глюкокортикостероидами;
- гормональная зависимость – положительная динамика присутствует только во время приема гормональных препаратов. После их отмены симптомы возвращаются.
Причины болезни Крона
Почему возникает болезнь Крона? К сожалению, на данный момент причины патологии неизвестны.
Предполагается, что болезнь формируется вследствие наследственной предрасположенности, нарушений иммунной защиты, патогенного воздействия микроорганизмов в кишечнике или факторов окружающей среды.
Факторами, которые запускают воспалительный процесс, являются курение, недостаток витамина D, стресс, повышенное содержание животного белка в пище, недостаточное потребление растительных компонентов.
Вследствие перечисленных причин и факторов может развиться воспаление, которое поражает весь желудочно-кишечный тракт: от ротовой полости до анального отверстия.
Симптомы болезни Крона
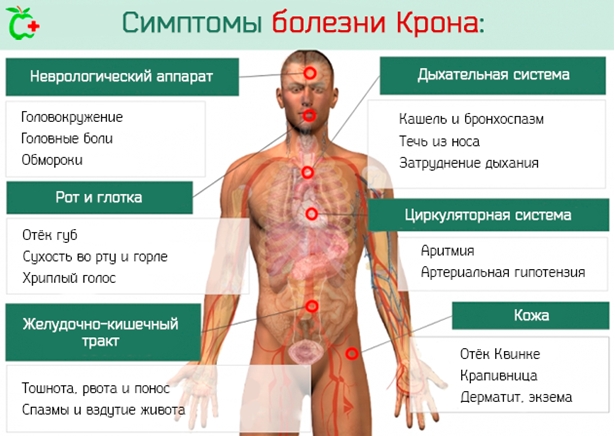
Как проявляется болезнь Крона? Заболевание характеризуется наличием диареи хронического характера (при воспалении прямой кишки стул до 10-20 раз в сутки, при воспалении нисходящей ободочной кишки – до 5-10 раз, при поражении толстого кишечника – до 3-6 раз, подвздошной кишки – до 2-5 раз), которая может длиться более полугода.
В кале может присутствовать слизь и кровь. Также пациенты жалуются на болезненность в животе, которая усиливается перед и проходит после дефекации, повышение температуры, слабость.
Возможно появление запоров, вздутие живота, тошнота или рвота. Больного беспокоят постоянные анальные трещины, парапроктиты, прямокишечные свищи.
Характерны и внекишечные проявления:
- боль и воспаление в суставах;
- поражение кожных покровов – появление узелков на коже, гнойников;
- афтозный стоматит;
- поражение глаз воспалительного характера;
- боль в спине;
- поражение желчевыводящих протоков;
- частые переломы;
- псориаз;
- камни в желчном пузыре;
- жировое перерождение печени;
- гепатит;
- тромбоз вен;
- тромбоэмболия легочной артерии.
Такие симптомы появляются вместе с кишечными проявлениями заболевания и исчезают также одновременно с ними.
На начальных этапах больных могут беспокоить только осложнения заболевания (свищи в кишечнике, инфильтраты в брюшной полости, гнойное воспаление в межкишечном пространстве, сужение просвета органов желудочно-кишечного тракта, трещины в области анального отверстия, кишечное кровотечение).
Обследование при болезни Крона
Какие исследования нужной пройти для постановки диагноза «болезнь Крона»? Понадобятся результаты лабораторных и инструментальных исследований.
К лабораторным относятся:
- общий анализ крови – анемия, увеличение числа лейкоцитов;
- биохимический анализ крови – нарушение электролитного баланса, снижение количества альбумина;
- анализ кала на кишечные инфекции;
- анализ кала на токсины А и В бактерии Клостридия диффициле;
- анализ кала на яйца глист;
- исследование уровня кальпротектина в кале.
Инструментальные методы:
- обзорная рентгенография органов брюшной полости – назначается при подозрении на кишечную непроходимость;
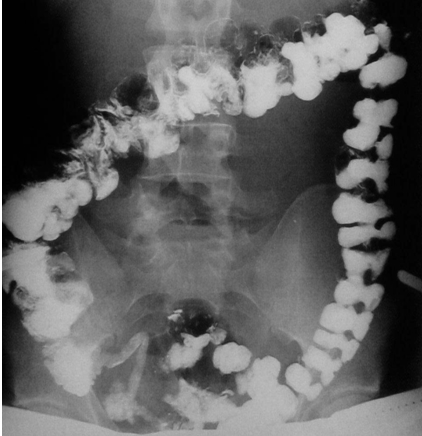
- колоноскопия и илеоскопия – позволяет обнаружить признаки воспаления толстого кишечника и подвздошной кишки;
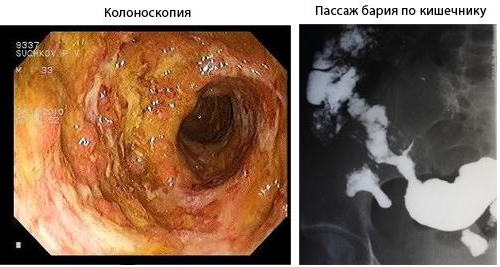
- эзофагогастродуоденоскопия (ФГДС) – при болезни Крона возможно выявление воспаления пищевода, слизистой желудка или двенадцатиперстной кишки. Критериями болезни Крона являются прерывистое поражение слизистой оболочки («булыжная мостовая»). Язвы сочетаются с отечной и покрасневшей слизистой оболочкой. Также обнаруживаются язв-трещины. Возможно сужение просвета органов ЖКТ.
- магнитно-резонансная томография и компьютерная томография – позволяют выявить свищи, гнойное воспаление в брюшной полости, инфильтраты в ней;
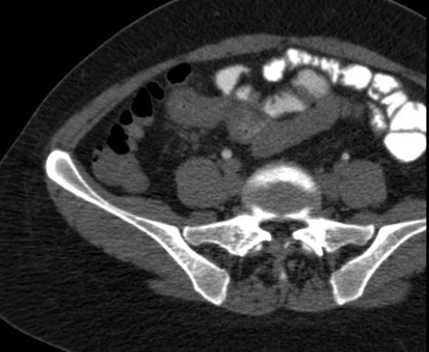
- рентгенография органов брюшной полости с контрастом – при невозможности назначения КТ или МРТ. Также позволяет обнаружить отверстие в кишечнике;
- УЗИ органов брюшной полсти, забрюшинного пространства, малого таза;
- при поражении ануса может быть назначено трансректальное ультразвуковое или магнитно-резонансное исследование прямой кишки или анального канала;
- биопсия подозрительных участков органов желудочно-кишечного тракта с последующим исследованием биоптата под микроскопом;
- если есть подозрение на поражение тонкого кишечника, может быть назначена капсульная эндоскопия – больной проглатывает капсулу, с помощью которой можно оценить состояние органов желудочно-кишечного тракта.

Лечение болезни Крона
Как добиться ремиссии при болезни Крона? Лечение включает в себя медикаментозную терапию, соблюдение диеты, психосоциальную поддержку.
При тяжелом течении патологии или наличии осложнений показано оперативное вмешательство.
Немедикаментозное лечение
При обострении заболевания на короткий период времени назначается щадящая диета или внутривенное питание. При ремиссии больной должен потреблять 3-4 тыс ккал, с преобладанием белков и жиров.
Количество углеводов следует ограничить. Если просвет органов желудочно-кишечного тракта не сужен, возможна диета с повышенным содержанием растительной пищи, что улучшит состояние кишечника.
Медикаментозное лечение
Лекарственная терапия заболевания проходит в два этапа: индукция ремиссии и поддержание ремиссии.
Для индукции ремиссии используются:
- глюкокортикостероиды (Преднизолон, Метилпреднизолон);
- топические глюкокортикоиды (Будесонид);
- производные 5-аминосалициловой кислоты (Месалазин, Сульфасалазин);
- биологические препараты (Инфлексимаб, Адалимумаб);
- антибактериальные средства.
Для поддержания ремиссии назначают:
- Месалазин, Сульфасалазин;
- иммуноспрессоры – Метотрексат,Азатиоприн;
- Инфлексимаб, Адалимумаб.
Для устранения осложнений могут назначаться ингибиторы протонной помпы, препараты железа, витаминов В, кальция, антидиарейные средства (Имодиум, Полифепан).
При среднетяжелом течении понадобится дезинтоксикационная терапия, введение альбуминов, натрия, калия, переливание крови при низком содержании гемоглобина.
Хирургическое лечение
В течение жизни пациенты с болезнью Крона переносят хотя бы одно оперативное вмешательство. Показанием к хирургическому лечению являются:
- кишечное кровотечение;
- появление отверстия в кишечной стенке (перфорация);
- токсическое расширение ободочной кишки;
- сужение просвета органов ЖКТ;
- новообразования;
- неэффективность консервативного лечения;
- кишечные свищи;
- инфильтрат в брюшной полости.
Медицинская реабилитация
К мерам медицинской реабилитации при болезни Крона относится профилактика инфекций на фоне приема глюкокортикоидов и иммуносупрессоров.
Вероятность возникновения инфекции выше у больных старше 50 лет, при наличии болезни легких, курении, злоупотреблении алкоголем, болезнях головного мозга, при наличии сахарного диабета. В этом случае необходима постановка вакцин.
Молодым женщинам важно планировать беременность в период ремиссии заболевания.
Оперированным больным важно следить за развитием возможных осложнений: несостоятельность или сужение анастомоза кишки, гнойные осложнения, нарушение всасывания веществ, кальция, витаминов, фолиевой кислоты.
Профилактика болезни Крона
Больные должны постоянно мониторировать свое здоровье, проходить лабораторные и инструментальные обследования.
Важно каждые 3 месяца исследовать уровень С-реактивного белка, уровень фекального кальпротектина, общий анализ крови.
Ежегодно необходимо выполнять обследование перианальной области, исследование прямой кишки, эндоскопическое исследование – по необходимости. Крайне важно отказаться от сигарет.
Классификация неспецифического язвенного колита
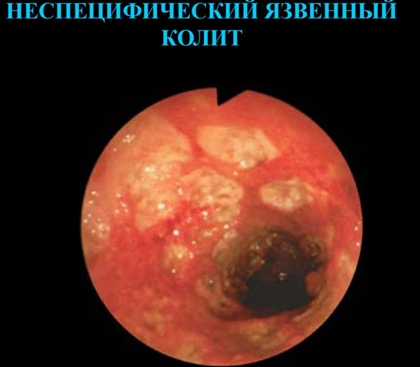
Какие существуют разновидности заболевания? По протяженности язвенный колит делится на:
- проктит – процесс локализуется в прямой кишке;
- левосторонний колит – заболевание поражает толстый кишечник до его левого изгиба;
- тотальный колит – поражен весь толстый кишечник и подвздошная кишка.
По характеру течения:
- острое течение – от начала заболевания прошло меньше полугода;
- хроническое непрерывное течение – ремиссия длится меньше полугода на фоне адекватного лечения;
- хроническое рецидивирующее течение – ремиссия длится дольше полугода.
Причины неспецифического язвенного колита
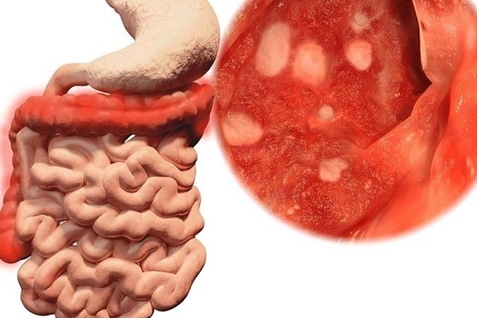
Почему возникает язвенный колит? На данный момент ответ на этот вопрос неизвестен.
Предполагается поражение кишечника собственными иммунными клетками организма вследствие инфекций, действия микроорганизмов, приема определенных пищевых продуктов и нестероидных противовоспалительных средств, стресса.
Защитными факторами при неспецифическом язвенном колите является удаление аппендикса в молодом возрасте и, как бы странно это не звучало, курение.
Факторами риска заболевания являются:
- перенесенный паротит;
- кишечные инфекции;
- возраст от 20 до 39 лет;
- наследственная предрасположенность;
- белая раса;
- отказ от курения.
Симптомы язвенного колита
Как проявляется неспецифический язвенный колит? Начинаться заболевание может по-разному. В большинстве случаев начало постепенное.
Больные жалуются на примесь крови в кале. Иногда вместо каловых масс выделяется только кровь. Иногда язвенный колит начинается с диареи с примесью слизи, крови или гноя, повышается температура.
Практически всех пациентов беспокоят кишечные кровотечения, болезненные позывы к дефекации, которые заканчиваются выделением слизи или крови.
Больше чем у половины больных возникает боль в животе (в левой части или по всему животу).
Болезненность усиливается через 30 минут – 1,5 часа после приема пищи, уменьшается после отхождения газов. Иногда снижается масса тела. В некоторых случаях отмечается появление запоров.
Частота стула может достигать 20-30 раз в сутки, на его поверхности наблюдается кровь, слизь или гной. Понос чаще возникает в утренние часы. В тяжелых случаях возникает недержание кала.
Часто пациентов беспокоит тошнота и рвота, горечь во рту. Большинство больных перестают переносить молоко или молочные продукты, вплоть до аллергических реакций. Также возможна непереносимость яиц, выпечки, хлеба, картофеля.
Характерно расстройство сна, снижение работоспособности, слабость, депрессия.
При легкой форме заболевания позывы к дефекации, болезненность в животе, понос выражены слабо. Иногда появляется кровь в кале. Чаще беспокоят запоры. Температура в норме, масса тела не уменьшается.
При среднетяжелом течении стул 4-5 раз в сутки, присутствует примесь крови, болезненность в животе сильная, нередко возникает ночью. После отхождения газов или дефекации боль уменьшается или проходит. Характерно периодическое повышение температуры до небольших цифр. Аппетит и масса тела снижены. Наблюдается сильная слабость.
При тяжелом течении в течение двух суток возникает сильная диарея, с обильной примесью крови или гноя. Температура повышается до 39°С, пульс учащается, давление уменьшается, появляется одышка. Характерны рвота, тошнота, заторможенность, отеки, сухость кожи, уменьшение количества мочи. Возможно формирование стоматита, сепсиса, свищей.
Внекишечные проявления неспецифического язвенного колита:
- воспаление суставов нижних конечностей, изменение внешнего вида пальцев на руках;
- появление узелков на коже, гнойников, язв;
- воспаление глаз;
- гепатит или цирроз печени;
- рак желчных путей;
- атрофия мышц;
- нарушение зрения в ночное время;
- нарушение чувствительности;
- анемия;
- замедление роста у детей;
- снижение количества спермы;
- иммунодефицит;
- обезвоживание;
- камни в почках.
Обследование
Поставить диагноз язвенного колита помогают лабораторные и инструментальные методы обследования:
- общий анализ крови – увеличение уровня лейкоцитов и СОЭ, анемия;
- биохимический анализ крови – снижение содержания белка;
- копрологическое исследование – обнаруживаются лейкоциты, непереваренные мышечные волокна, клетчатка, крахмал, жирные кислоты;
- бактериологическое исследование кала – позволяет выявить дисбактериоз;
- ректороманоскопия – отек слизистой, ее покраснение, кровоточивость при контакте, при среднетяжелом и тяжелом течении в просвете кишечника выявляются кровь, гной, язвы с налетом;
- колоноскопия – проводится после стихания обострения;
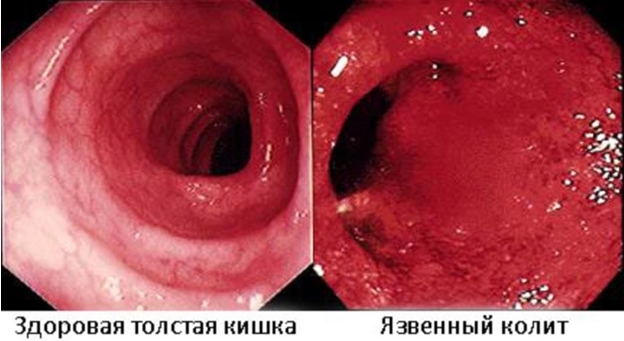
- биопсия с последующим исследованием биоптата под микроскопом;
- ирригоскопия – повышение двигательной активности кишечника, утолщение его контуров, исчезновение гаустр, появление язв, полипов. Иногда видно токсическое расширение кишки.
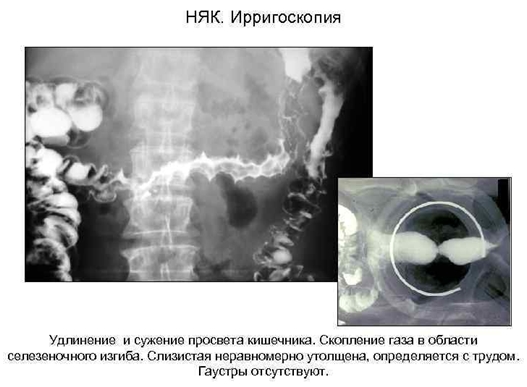
Лечение
Как проводится лечение неспецифического язвенного колита? При легком течении патологию можно лечить в условиях поликлиники, при среднетяжелом и тяжелом течении показана госпитализация в стационар.
Для устранения обострения показана диета, прием лекарственных препаратов, а при развитии осложнений – хирургическое вмешательство.
Немедикаментозное лечение
Рекомендуется соблюдать диета №4. Из рациона исключают клетчатку. После стихания обострения питание должно быть сбалансированным и разнообразным. При сниженной массе тела увеличивают содержание белка в рационе до 130-150 грамм.
Медикаментозное лечение
Медикаментозное лечение делится на индукцию ремиссии, и поддержание ремиссии. Выбор терапии зависит от локализации поражения и степени тяжести обострения.
Для индукции ремиссии используются:
- Месалазин, Сульфасалазин в виде ректальных свечей и таблеток;
- Будесонид – также в виде ректальных форм и таблеток;
- биологические препараты – Инфлексимаб;
- иммунодепрессанты – Циклоспорин А;
- антибиотики – Метронидазол, Ципрофлоксацин.
Для поддержания ремиссии показан прием:
- Месалазина или Сульфасалазина;
- Азатиоприна или Метотрексата;
- Инфлексимаба.
При легком течении заболевания применяются лекарственные препараты (Глюкокортикоиды и Месалазин) в виде ректальных форм. При сохранении симптомов показан прием Инфлексимаба.
При средней степени тяжести назначают Месалазин в таблетках и в клизмах, а также глюкокртикоиды.
При тяжелом течении показано внутривенное введение глюкокртикоидов, ректально – Месалазин, глюкокортикоидов внутрь. Также проводится дезинтоксикация. При кишечной инфекции назначаются антибактериальные средства.
Хирургическое лечение
Оперативное вмешательство показано при:
- токсическом расширении кишки;
- кишечных кровотечениях;
- перфорации кишки;
- раке толстой кишки;
- поражении анального сфинктера;
- тяжелая интоксикация;
- отсутствие эффекта от консервативного лечения.
К какому врачу обратиться?
При появлении любых симптомов со стороны желудочно-кишечного тракта или внекишечных проявлений болезнь Крона или неспецифического язвенного колита необходимо обратиться к терапевту.
После проведения обследования врач может направить к гастроэнтерологу или хирургу.
Заключение
Болезнь Крона – хроническое, рецидивирующее заболевания желудочно-кишечного тракта неясной этиологии, которое характеризуется воспалением органов желудочно-кишечного тракта с развитием осложнений.
Пик заболеваемости приходится на 20-30 лет и 60-70 лет. Основным симптомами болезни Крона являются боль в животе, диарея, примесь крови в кале, вздутие живота, воспаление в суставах, боль в спине, поражение кожи, желчного пузыря, печени.
Для постановки диагноза показано общее и биохимическое исследование крови, копрологическое исследование, анализ кала на кишечные инфекции, кальпротектин, Клостридию диффициле, МРТ, КТ, рентген органов брюшной полости, ФГДС, колоноскопия, биопсия.
Лечение складывается из диеты, медикаментозной терапии и оперативного вмешательства при развитии осложнений.
Терапия болезни Крона направлена на индукцию и поддержание ремиссии. Для профилактики заболевания показано прохождение необходимых обследований.
Неспецифический язвенный колит – хроническое, рецидивирующее воспалительное заболевание кишечника, причины которого неизвестны.
Оно характеризуется диффузным развитием воспаления в слизистой толстого кишечника. Заболеванием страдают чаще мужчины. Пик заболеваемости приходится на 10-65 лет.
Больных беспокоят кишечные кровотечения или примесь крови, слизи, гноя в кале, повышение температуры, диарея, боль в животе, непереносимость молока, депрессия, расстройство сна.
Поставить диагноз можно на основании лабораторных и инструментальных методов исследования.
Лечение неспецифического язвенного колита включает диету, индукцию и поддержание ремиссии. При наличии осложнений показано оперативное вмешательство.
