Желудочно-кишечное кровотечение
 Желудочно-кишечное кровотечение – это истечение крови из дефекта ткани в органы желудочно-кишечного тракта.
Желудочно-кишечное кровотечение – это истечение крови из дефекта ткани в органы желудочно-кишечного тракта.
Это одна из наиболее частых причин госпитализации в хирургическое отделение. Причем кровотечение из желудка или пищевода встречается в 80-90% случаев.
Кровотечение может встречать при многих заболеваниях. К таковым относится язвенная болезнь, рак, цирроз печени и т.д. Это состояние крайне опасно для больного.
Даже несмотря на правильно лечение 14% пациентов умирают от данной патологии. Поэтому важно знать первые признаки развившегося кровотечения и вовремя обратиться за помощью.
Содержание:
Разновидности желудочно-кишечного кровотечения
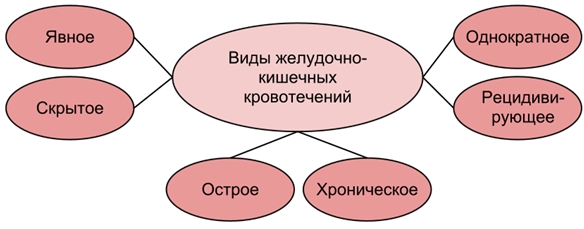
Какие бывают виды желудочно-кишечных кровотечений?
В зависимости от локализации источника выделяют:
- кровотечение из верхних отделов ЖКТ (из пищевода, желудка, двенадцатиперстной кишки);
- кровотечение из нижних отделов ЖКТ (из тонкого или толстого кишечника).
В зависимости от причины:
- язвенные;
- неязвенные.
В зависимости от клинических проявлений:
- явные (есть причины кровотечения);
- скрытые.
По длительности:
- острые;
- хронические.
В зависимости от степени тяжести:
- I степень – состояние больного удовлетворительное. Артериальное давление не ниже 110 мм рт. ст., пульс около 80 в минуту. Сознание сохранено. Пациент жалуется на головокружение и слабость;
- II степень – больной вял, сонлив, заторможен. Отмечается головокружение, потливость и бледность кожи. Систолическое артериальное давление ниже 90 мм рт. ст., пульс около 100 в минуту;
- III степень – состояние пациента тяжелое. Кожа покрыта холодным липким потом, появляется жажда. Пульс больше 100 в минуту, слабого наполнения. Систолическое давление менее 60 мм рт. ст.;
- IV степень – состояние крайне тяжелое. Сознание отсутствует. Артериальное давление и пульс не определяются.
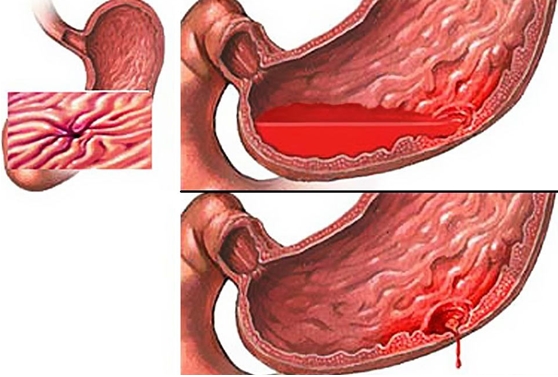
Причины
Причиной желудочно-кишечного кровотечения может стать множество патологий. К ним относятся:
- язвенная болезнь;
- опухоли и полипы;
- туберкулез кишечника;
- язвенный колит и болезнь Крона;
- злокачественные новообразования в органах брюшной полости и малого таза;
- амилоидоз и сифилис кишечника;
- эрозии;
- дивертикулы;
- тромбоз или эмболия артерий, кровоснабжающих кишечник;
- анальная трещина и геморрой;
- лучевая терапия по поводу опухолей органов ЖКТ;
- анкилостомидоз (гельминтоз);
- цирроз печени при расширении вен пищевода, желудка или прямой кишки;
- эзофагит;
- повреждение органов ЖКТ инородными телами;
- грыжа пищеводного отверстия диафрагмы;
- перикардит;
- аутоиммунные заболевания;
- лейкозы;
- длительный прием НПВС или глюкокортикоидов;
- гемофилия;
- алкогольная интоксикация;
- недостаток витамина К, тромбоцитов;
- длительная физическая нагрузка;
- отравление химическими веществами;
- стресс;
- пожилой возраст.
Симптомы
Каковы первые признаки кровотечения из органов ЖКТ? Симптомы разнятся в зависимости от локализации источника кровопотери.
При кровотечениях из верхних отделов ЖКТ (пищевода, желудка, двенадцатиперстной кишки) больного беспокоит рвота с примесью крови и стул черного цвета (дегтеобразный).
Если источник кровотечения находится в пищеводе, то в рвотных массах присутствует примесь неизмененной крови (при артериальном кровотечении). При истечении крови из вен пищевода кровь в рвотных массах окрашена в темный цвет.
Если источник кровопотери расположен в желудке, то рвота приобретает вид «кофейной гущи». Такой цвет рвотных масс образуется при взаимодействии крови с соляной кислотой желудка.
Дегтеобразный стул появляется через 8 часов после начала истечения крови. Для возникновения измененного кала необходимо, чтобы в органы ЖКТ излилось не менее 50 мл крови.
Если объем кровопотери больше 100 мл, то в стуле появляется кровь ярко-красного цвета.
Также характерно снижение артериального давления, появление пота, шума в ушах, головокружение, бледность кожи, учащение пульса, низкое содержание эритроцитов в крови.
При кровотечении из нижних отделов ЖКТ (тонкий или толстый кишечник) симптомы менее выражены. При такой локализации источника падение артериального давления, учащение пульса наблюдается нечасто.
При таких кровотечениях у больного появляется кал с неизмененной кровью. Чем ярче кровь, тем ниже находится источник. Если кровотечение происходит из тонкого кишечника, то в каловых массах кровь темного цвета.
При геморрое или анальной трещине на бумаге можно обнаружить кровавые следы. При этом со стулом кровь не смешана.
Если перед кровотечением пациент жаловался на резкие боли в животе, то, скорее всего, в организме присутствует инфекционная патология или хроническое воспаление.
Также такие признаки характерны для тромбоза или эмболии сосудов, кровоснабжающих кишечник.
В случае появления болезненности сразу после дефекации можно предположить наличие геморроя или трещины в анальной области.
Помимо примесей крови могут присутствовать другие симптомы:
- повышение температуры, ознобы, болезненность в животе, диарея, ложные позывы к дефекации – при инфекционных процессах;
- потливость, диарея, повышение температуры, снижение массы тела – при туберкулезе кишечника;
- воспаление и боль в суставах, поражение слизистой оболочки полости рта, высыпания и уплотнения на коже, повышение температуры, поражение глаз – при хронических патологиях кишечника воспалительного характера.
К какому врачу обратиться
При появлении перечисленных симптомов следует немедленно вызвать скорую помощь или обратиться к терапевту. После осмотра и подтверждения кровотечения больного отправляют в хирургический стационар.
Диагностика
Как подтвердить наличие желудочно-кишечного кровотечения? Догадаться об истечении крови поможет расспрос о характере рвотных масс и кала.
Также показателен внешний вид больного: бледная или желтушная кожа, холодный липкий пот и т.д.
При подозрении на кровотечение из нижних отделов ЖКТ проводится пальцевое ректальное исследование.
Оно позволяет обнаружить следы крови на перчатке, геморрой, трещины в области анального отверстия, новообразования, увеличенные геморроидальные узлы.
Подтвердить диагноз можно при помощи лабораторных и инструментальных методов исследования.
К лабораторным относят:
- общий анализ крови – уменьшение содержания эритроцитов, гемоглобина, тромбоцитов;
- общий анализ мочи – норма;
- биохимический анализ крови – увеличение уровня АЛТ, АСТ, щелочной фосфатазы, ГГТ свидетельствует о печеночной патологии. Уменьшение количества белка и холестерина – о циррозе;
- анализ кала и рвоты на скрытую кровь;
- коагулограмма – анализ свертывающей системы крови.
Инструментальные методы иследования:
- фиброгастродуоденоскопия (ФГДС) – проводится не позднее 4 часов после выявления кровотечения. Исследование позволяет обнаружить дефекты на слизистой пищевода, желудка или двенадцатиперстной кишки, источник и кровь в промывных водах. Также при помощи ФГДС можно оценить вероятность развития кровотечения;
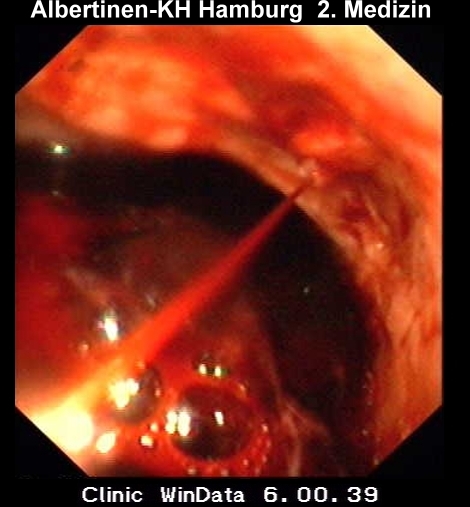
- ректороманоскопия и колоноскопия – помогает выявить локализацию источника истечения крови. При дивертикулах исследование позволяет ответить на вопрос: продолжается ли кровотечение или оно уже состоялось.
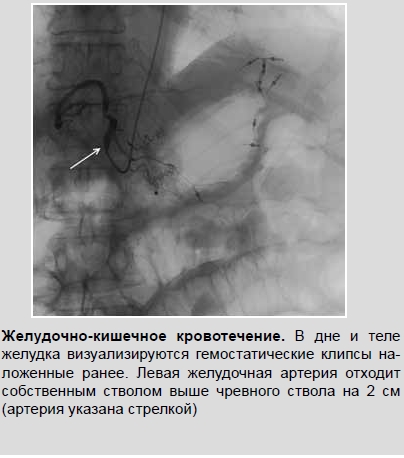
На колоноскопии диагностируются небольшие кровотечения. При данном исследовании возможно удаление полипа, который мог стать источником кровопотери, или прижигание дефекта тканей; - ангиография – в сосуды кишечника вводится контрастное вещество. При кровотечениях будет видно, откуда выходит кровь в просвет кишечника;
- сцинтиграфия – может применяться при кровопотере более 0,1 мл/мин. Требует больше времени для исследования;
- МРТ, КТ органов брюшной полости;
- Рентгенография органов грудной клетки – для дифференциальной диагностики желудочных и легочных кровотечений.
Лечение
При желудочно-кишечном кровотечении лечение проводится в хирургическом стационаре.
Для уменьшения кровопотери важно правильно оказать первую помощь:
- уложить пациента. Нельзя допускать любую физическую нагрузку! Больного необходимо перемещать только на носилках! Ноги следует приподнять;
- на живот поместить лед. Нельзя держать его на коже более 15 минут;
- можно дать больному лед внутрь. Это поможет сузить сосуды и уменьшить кровотечение;
- при наличии аминокапроновой кислоты можно принять ее внутрь (30-50 мл). Также подойдет Дицинон 2-3 таблетки;
- вызвать «Скорую помощь».

При лечении желудочно-кишечного кровотечения проводят введение лекарственных средств, останавливающих кровь, восполняют объем циркулирующей крови.
В некоторых случаях остановка кровотечения проводится при помощи инструментальных методов.
Введение кровоостанавливающих препаратов
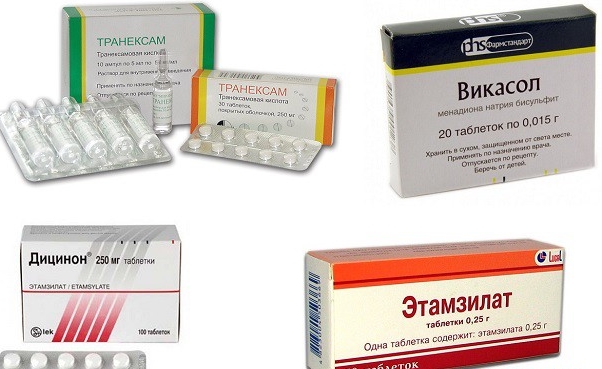
При наличии желудочно-кишечного кровотечения больному могут быть введены Аминокапроновая кислота, Хлористый кальций, Викасол (препарат витамина К), Этамзилат.
Эти лекарственные средства участвуют в процессах свертывания крови, что помогает остановить кровопотерю.
Также для остановки кровотечения может быть введена свежезамороженная плазма или криопреципитат. Они содержат в себе компоненты свертывающей системы.
Соляная кислота желудка растворяет тромбы, что не мешает остановке кровотечения. Для уменьшения кислотности желудочного сока применяются ингибиторы протонной помпы или Сандостатин.
Восполнение объема циркулирующей крови

Для восполнения утраченной крови больному вводятся Хлорид натрия, Реополиглюкин (Гемодез, Сорбилакт), Пефторан.
Эти препараты также помогают улучшить кровоснабжение тканей, устранить недостаток жидкости в межклеточном пространстве и увеличить количество переносчиков гемоглобина.
Инструментальные методы остановки кровотечения
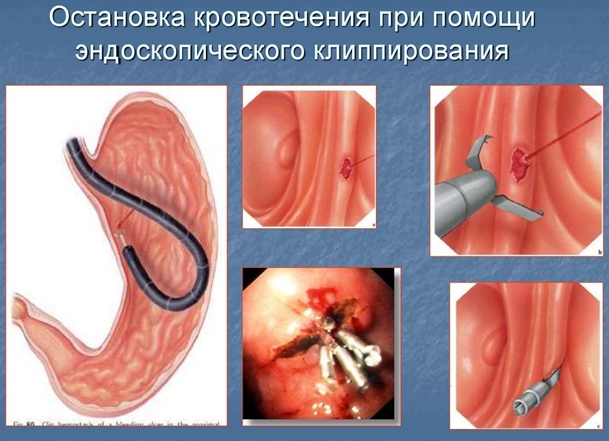
Устранение источника кровопотери может производиться посредством:
- прошивания области дефекта вместе с сосудом;
- воздействия на область кровотечения высокими температурами (прижигание);
- эмболизации кровоточащего сосуда (введения желатина, спирта в кровоточащий сосуд);
- введения сосудосуживающих препаратов в области источника кровотечения.
Также кровопотеря может быть остановлена путем удаления части желудка. При этом проводят пластику пилорического его пилорического отдела.
В некоторых случаях кровотечение из кишечника останавливают удалением части кишечника с наложением искусственного отверстия.
Профилактика
Для предупреждения желудочно-кишечного кровотечения необходимо:
- вовремя выявлять и лечить заболевания, которые могут привести к кровотечению;
- не принимать длительно НПВС или глюкокортикоиды. Эти препараты следует пить только по назначению врача. Если есть необходимость в их длительном приеме, важно пропивать ингибиторы протонной помпы (Омепразол, Эзомепразол, Лансопразол и т.п.);
- при наличии цирроза проводят операции, снижающие давление в воротной вене печени. Также для этих целей назначают препараты, снижающие давление в портальной вене.
Заключение
Желудочно-кишечное кровотечение – это истечение крови из дефекта ткани в органы желудочно-кишечного тракта. Такое состояние встречается довольно часто.
Причиной кровопотери может стать множество заболеваний. К наиболее распространенным источникам кровотечения относят язвы, эрозии, опухоли, полипы, дивертикулы, варикозно расширенные вены пищевода, желудка, кишечника.
Основными симптомами истечения крови в органы ЖКТ являются рвота с примесью крови или «кофейной гущей» и примесь крови в кале или дегтеобразный кал.
Также характерно снижение давление, учащенный пульс, бледность кожи, головокружение, потеря сознания, липкий пот.
Для лабораторной диагностики применяют общий и биохимический анализ крови, анализ кала и рвотных масс на скрытую кровь, коагулограмму.
Подтвердить диагноз помогают ФГДС, ректороманоскопия, колоноскопия, ангиография, сцинтиграфия, КТ, МРТ органов брюшной полости.
Лечение включает остановку кровотечения восстановление объема циркулирующей крови. Остановить кровотечение можно при помощи эндоскопических методов или хирургического лечения.
Важно вовремя заметить симптомы истечения крови в желудочно-кишечный тракт, так как любое промедление в лечении грозит летальным исходом.
