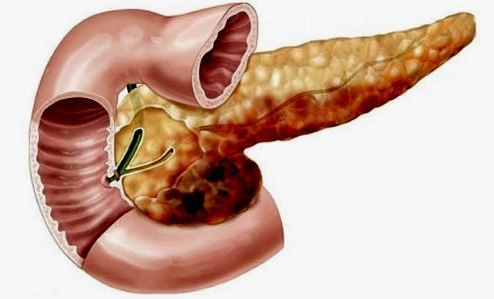
Панкреонекроз поджелудочной железы
Панкреатит известен своими тяжелыми последствиями и осложнениями. Одним из таких является панкреонекроз поджелудочной железы.
Данное заболевание представляет собой серьезное нарушение целостности органа, вызванное его частичным или полным отмиранием. Данная патология во многих случаях ведет к летальному исходу.
При отмирании воспаленного органа, его ткани растворяются пищеварительными ферментами, которые вырабатываются пораженной железой.
Это приводит к невозможности органа выполнять свои функции, вызывая серьезные последствия для пищеварительной системы и всего организма.
Как и почему развивается данная патология, какой она бывает и как проявляется, какие существуют методы диагностики и терапия, об этом подробнее.
Содержание:
Типы болезни
Существуют определенные виды заболевания, которые классифицируют по области локализации и распространения:
- Ограниченный. В органе появляются небольшие по размеру, средние или крупные очаги поражения в виде некроза тканей. Область локализации – паренхима поджелудочной.
- Распространенный. Патологический процесс охватывает практически весь орган, подвергая его некрозу.
- Тотальный. Некрозу подвергается весь орган.
Наличие инфекции в процессе заболевания, может повлиять на течение болезни. В связи с этим выделяют следующие типы:
- Инфицированный. Болезнь протекает при наличии инфекции.
- Стерильный. Поражение органа протекает без дополнительного воздействия инфекции по причине ее отсутствия.
Стерильный тип патологического процесса принято подразделять на несколько видов:
- Жировой. Процесс некроза тканей протекает длительно (занимает 4-5 дней). Данная форма патологии имеет наиболее благоприятный прогноз.
- Геморрагический. Характеризуется быстрым развитием патологического процесса, нередко открываются внутренние кровотечения.
- Смешанный. Данный тип является самым распространенным. Он характеризуется процессом, при котором присутствуют одновременно жировая и геморрагическая форма.
Этиология
Процесс образования болезни наблюдается еще задолго до появления первых признаков.
Нередко симптоматика болезни проявляется на том этапе, когда большая часть органа подверглась разрушению и некрозу. Причинами развития патологии являются нарушения защитных свойств органа.
Далее заболевание протекает и развивается, проходя 3 стадии:
- Токсемия. При негативном влиянии любого провоцирующего фактора, наблюдается усиленная выработка секрета органа, что влечет за собой растяжение внутренних протоков. Это приводит к повышению уровня давления, запускаются процессы некроза тканей органа. Происходит самоуничтожение железы за счет переваривания самой себя. Активация липазы приводит к некрозу жировых клеток. При активации эластазы разрушаются сосуды, что свидетельствует о геморрагическом типе. Обе формы поражают все жизненно важные органы.
- Абсцесс. Данный этап протекает после начала развития болезни. Он сопровождается воспалением в органе, распространяющимся на соседние органы, образуя гнойные полости.
- Образование гнойных очагов. Это состояние относят к третьей стадии панкреонекроза. Очень важно избежать его развитие, поскольку патология снижает шансы на благоприятный исход. При доведении болезни до такой стадии, применение современной медицины не дают гарантии положительных результатов при терапии.
Во избежание развития подобных явлений, следует избегать провоцирующих факторов, способных привести к серьезной патологии.
Причины
Чаще всего панкреонекроз поджелудочной железы возникает на почве злоупотребления алкогольными напитками, неправильного рациона питания.
Если сопоставить оба провоцирующих фактора воедино, процесс омертвления здоровых тканей усиливается.
Речь идет об употреблении большого спиртного совместно с жирной, жареной, копченой пищей.
Первая симптоматика может проявиться уже в первый день воздействия негативных факторов на орган.
Второй по очередности причиной развития считается желчнокаменная болезнь. Она приводит к закупорке протоков поджелудочного органа, что провоцирует повышение уровня внутреннего давления в протоках. В результате, ткани органа расплавляются.
На процесс образования некротических явлений в поджелудочной могут оказывать влияние травмы брюшной полости, осложнения после оперативного хирургического вмешательства, нарушения в работе пищеварительной системы.
Одним из таких следствий является рефлюкс. Данная болезнь характеризуется забросом желчи в железу, что провоцирует выработку пищеварительных ферментов.
Причины образования панкреатита заключаются в нарушениях защитных свойств органа.
При употреблении большого количества вредной пищи или злоупотреблении алкоголем, провоцирует повышенную выработку ферментов, что приводит к нарушению оттока панкреатического сока, вызывая растяжение протоков.
Повышенное давление в них провоцирует отек паренхимы, разрушая орган. Это обусловлено самоперевариванием жировых клеток, сосудистых тканей.
Дальнейшее проникновение ферментов и продуктов распада в область кровеносной системы приводит к токсическому воздействию всего организма.
Это приводит к распространению очагов поражения в жизненно важных органах (сердечная мышца, печень, почки, головной мозг).
Заболевание может развиться у каждого человека. Но существует определенная группа риска, в чей список входят люди с хронической алкогольной зависимостью, больные с желчнокаменной болезнью, заболеваниями печени и органов желудочно-кишечного тракта.
Симптоматика
Признаки данного заболевания своеобразны, поэтому их можно с легкостью отличить от симптомов другой болезни.
Патологический процесс характеризуется болевыми ощущениями в области правого подреберья.
Боль может отдавать в область спины, в пах или плечевой отдел. За счет того, что больному сложно определить область локализации боли, он может принять ее за опоясывающую.
Интенсивность болевых ощущений зависит от степени проявления некроза тканей. Существует определенная закономерность, при которой характер боли менее выражен при большем поражении здоровых тканей.
Это обусловлено омертвлением здорового эпителия с нервными окончаниями.
По этой причине, если у больного обнаружили патологию, улучшение его состояния в плане болевого синдрома, является тревожным сигналом.
Требуется немедленно обратиться за консультацией к доктору и провести соответствующее лечение.
Самостоятельно снять боль можно при помощи правого положения тела. Требуется лечь на бок и согнуть ноги в коленях. Такая мера подходит для начальных стадий развития болезни.
Вторым характерным признаком после боли считается ощущение тошноты. Иногда может открываться рвота.
Причем сама рвота может открываться независимо от приемов еды. Исследования анализа рвотных масс свидетельствуют об обнаружении в них крови и желчи.
Данный процесс объясняется разрушением кровеносных сосудов эластазой. Длительная рвота приводит к дегидратации.
В этот период организм становится обезвоженным. На поверхности языка образуется своеобразный налет, отмечается сухость кожных покровов, пациент реже опустошает мочевой пузырь по причине малого количества выделяемой мочи, его мучает жажда.
По причине многократной рвоты, невозможно насытить организм жидкостью. Еще одним признаком патологии считают нарушения в работе органов пищеварительной системы.
При невыполнении функций поджелудочной железы, нарушается вся работа желудочно-кишечного тракта.
В результате, больного мучают повышенное газообразование, метеоризм, вздутие, запоры. Дальше наступает период интоксикации. В чем он выражен:
- Отмечается повышение температуры тела до высоких показателей.
- Дыхание и сердцебиение становятся частыми.
- Появляется одышка.
- Уровень артериального давления снижается.
- Появляется слабость и ломота в теле.
Токсины способны распространяться по всему организму. При их проникновении в область головного мозга, развивается энцефалопатия.
У больного начинает путаться сознание, отмечается повышенная возбудимость, заторможенные реакции. В тяжелых случаях пациент может впасть в кому.
При развитии и прогрессировании недуга, будут страдать кожные покровы. Они будут претерпевать изменения.
Под действием большого выброса секрета, расширяются сосуды, появляются заметные покраснения.
В результате интоксикации, заметно бледнеют кожные покровы. После цвет эпителия может быть желтым, серым, зернистым. Возможны проявления подкожных кровоизлияний.
Они проявляются в виде пятен на коже синего и фиолетового цветов. Они локализуются на коже брюшной полости, после чего распространяются по всему телу.
Последующий этап развития болезни характеризуется образованием гнойных инфильтратов.
Их относят к числу осложнений, возникших на фоне некротических процессов. При таком течении болезни происходят нарушения функций всех жизненно важных органов.
Осложнения
При выявлении данного заболевания требуется незамедлительное лечение, назначенное специалистом, поскольку возможны серьезные осложнения:
- Развитие панкреатических свищей.
- Появление перитонита.
- Открытие желудочно-кишечных кровотечений.
- Недостаточность ферментов.
- Язвенные поражения желудка и кишечника.
- Образование панкреатической кисты и нагноений.
- Болевой и инфекционно-токсический шок.
- Образование абсцесса в области брюшины и забрюшинной клетчатки.
- Венозный тромбоз.
Нередко патология приводит к развитию сахарного диабета или онкологическим заболеваниям органа, кишечника.
Существует большой риск летального исхода. При обнаружении желчнокаменной болезни, требуется оперативное хирургическое вмешательство, иначе могут возникнуть серьезные осложнения.
Диагностика
При появлении характерных признаков болезни, требуется незамедлительно обратиться на прием к специалисту.
Опытный доктор детально изучит клиническую картину пациента, внимательно осмотрит его состояние, направит на инструментальные методы диагностического исследования, назначит комплекс дополнительных лабораторных анализов.
Лабораторные анализы включают в свой список:
- Общий анализ крови.
- Анализ мочи.
- Анализ на печеночные ферменты.
Следующим этапом будет проведение инструментальной диагностики:
- Ультразвуковое исследование (УЗИ) брюшной полости и желчных протоков. Данная мера необходима для выявления различных новообразований, кист, абсцессов. Дополнительно можно выявить область их локализации.
- Проведение КТ (компьютерной томографии) необходимо для выявления степени увеличения органа и его протоков. Методика позволяет обнаруживать очаги некроза, наличие воспалительных процессов в тканях.
- Проведение магнитно-резонансной томографии.
- В брюшной полости проводят резонансную томографию.
- Выполняют анализ на пункцию и бакпосев. В качестве биологического материала используют жидкость, которая образовалась в очаге поражения.
- В сосудах поджелудочной проводят ангиографию.
- Оценивают состояние протоков железы, проводят диагностическую лапароскопию.
Для получения точного результата от исследования и диагностики, требуется соблюдать всю последовательность и рекомендации лечащего врача.
Следует пройти все этапы обследования, чтобы раскрыть полную картину болезни. Только при таких условиях доктор сможет установить точный диагноз.
Лечение
После проведения детального обследования, лечащий врач установит точный диагноз, назначит лечение.
Пациента подлежит незамедлительной госпитализации, где он будет пребывать в палате интенсивной терапии. Все терапевтические методы по борьбе с болезнью проводятся в стационаре.
На первом этапе необходимо подавить разрушительную деятельность патологического процесса.
Требуется предотвратить самопереваривание органа, устранить все последствия интоксикации, принять все меры по недопущению развития осложнений. При обнаружении последствий болезни, следует их устранять.
Обнаружение патологии должно осуществляться на начальной стадии ее развития. В этом случае увеличивается шанс на благоприятный прогноз. Это обусловлено вовремя проведенной терапией.
Консервативное лечение
Панкреонекроз поддается двум способам терапии — консервативной и хирургической. Что включают в себя консервативные методы лечения:
- Больному обеспечивают полный покой. В этот момент он не должен заниматься никакой физической активностью.
- Приемы пищи осуществляются только через капельницы или готовят специальные питательные растворы.
- С целью обезболивания, пациенту вводят медикаменты, подавляющие болевые ощущения. Данная мера крайне необходима, чтобы не допустить развития болевого шока.
- Внутривенно вводят антиферментные средства для подавления секреции органов пищеварения – поджелудочной, желудка, двенадцатиперстной кишки. Полость желудка промывают холодной водой.
- Если у больного наблюдается желчнокаменная болезнь, ему назначают желчегонные препараты.
- При помощи прикладывания холода к брюшной полости, обеспечивают местную гипотермию.
- Для устранения воспалительных процессов и с целью профилактики инфицирования, вводят комплекс антибактериальных препаратов (например, Метронидазол, Цефепим, Ципрофлоксацин).
- Чтобы подавить рвоту, вводят внутримышечную инъекцию Церукала.
- Сильную интоксикацию устраняют путем очищения крови. Для этого применяют гемофильтрацию, плазмоферез, перитониальный диализ, гемосорбцию.
- Для купирования внутренних кровотечений применяется Соматостатин.
В тяжелых стадиях необходима операция.
Хирургия
Большая часть пациентов с панкреонекрозом поджелудочной, подлежит оперативному хирургическому вмешательству.
Данная процедура проводится с целью восстановления оттока панкреатической жидкости, удаления омертвевших участков тканей, гнойных образований. Обязательно купируют все внутренние кровотечения.
Проводить операцию можно только после купирования острой стадии болезни. На это может уйти от 4 до 5 дней.
Срочная хирургия проводится в тех случаях, когда обнаруживают тотальную стадию болезни.
Показаниями к срочной операции могут стать гнойный перитонит, панкреатогенный абсцесс.
В некоторых случаях показано проведение повторной хирургии. Она предусматривает удаление остаточных явлений инфекции, очагов некроза.
Чтобы не допустить развитие данной патологии, требуется выполнять ряд профилактических мер.
Обязательно отказываются от всех вредных привычек, налаживают здоровую систему питания.
Обеспечивают и регулируют режим дня, при котором крайне важно уделить время для ежедневных вечерних прогулок на свежем воздухе.
При появлении неприятной симптоматики, не занимаются самолечением, а спешат на прием к доктору.
