Панкреатит симптомы и его лечение
Панкреатит все чаще диагностируется у людей разного возраста, а основной причиной становится сбой оттока ферментов, которые необходимы для нормального пищеварения.
Они вырабатываются в поджелудочной железе, при ее воспалении начинаются нарушения.
Существует несколько основных причин развития болезни, есть разные симптомы, о которых надо знать для своевременного определения болезни и начала лечения.
Содержание:
Особенности болезни
Панкреатитом называют воспаление поджелудочной железы, когда в органе происходят дегенеративные изменения и процессы.
При появлении болезни выделяемые ферменты не в состоянии нормально проникать в 12-перстную кишку, поэтому появляется негативное влияние на саму железу, она постепенно сама себя разрушает.
По сути, панкреатит и его проявления – это самопереваривание тканей, когда начинается химическая атака, здоровые ткани органа замещаются соединительными.
Поджелудочная железа считается сложным органом всей пищеварительной системы, что почти невозможно восстановить при появлении нарушений и болезней.
Основные функции железы регулируются обменными процессами и правильной работой ЖКТ. Среди основных задач поджелудочной выделяют:
- Выработка ферментов, которые необходимы для расщепления продуктов питания на полезные вещества, что начинают быстро усваиваться организмом.
- Выделение инсулина и других гормонов, которые отвечают за хранение полезных веществ, энергии и использование их при необходимости.
При воспалении органа симптомы и лечение всегда отличаются, все зависит от причины, степени тяжести и вида болезни.
Основные причины
Зачастую панкреатит развивается у людей, которые не следят за своим питанием и образом жизни, а также часто пьют алкоголь.
Как показывают данные статистики, у многих людей есть острая форма панкреатита, которая развивается из-за спиртного.
У 40% людей злоупотребляющих алкоголем есть панкреатит. Только у 5% людей патология может передаваться по наследству.
Существуют самые распространенные причины болезни, среди которых выделяют:
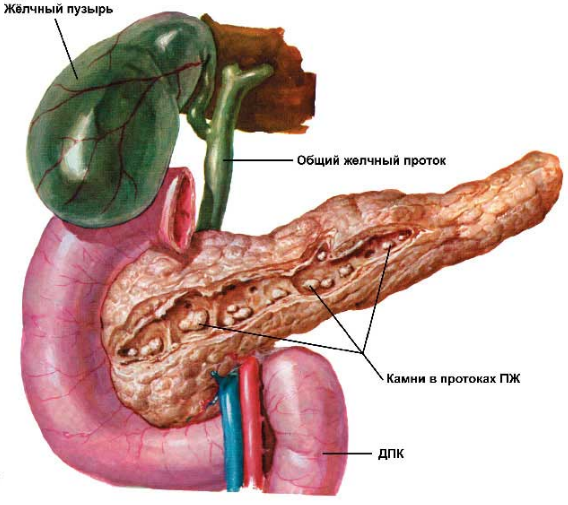
- Желчнокаменное заболевание. Примерно 25% случаев развития панкреатита появляется по причине нарушенной работы желчного пузыря и его протоков. Оба органа тесто связаны друг с другом, поэтому при воспалении желчного пузыря часто развивается воспалительный процесс в поджелудочной. Кроме того, камни из желчного могут перекрывать поджелудочную железу, за счет чего появляется ферментная недостаточность.
- Злоупотребление спиртным. Примерно 50% больных панкреатитом ранее пили спиртное в неограниченном количестве. По причине большого количества этилового спирта в крови начинается избыток ферментов, которые замедляется в движении и может активироваться, не попадая в кишечник.
- Неправильная пища. Если человек питается жирными продуктами, часто использует в рационе острое и другие виды специй, а также тяжелые и вредные продукты, то вероятность развития панкреатита существенно вырастает. Кроме пищи, заболевание может появляться при нарушении режима трапезы, если прием обильный или между едой проходит много времени. Очень опасным состоянием может быть случай, когда употребляется жирная еда и сразу принимается алкоголь.
- Повреждения внутренних органов или послеоперационный период. Такие проблемы могут приводить к острому воспалительному процессы, нередко вызывают дополнительные заражения и осложнения.
- Инфекционные болезни и воспаления других органов ЖКТ. Часто панкреатит развивается по причине вирусного гепатита, а может появляться из-за некоторых простудных болезней.
- Генетическая предрасположенность. Если в семье есть родственники с хронической формой панкреатита, то ребенку заболевание может передаваться на генном уровне. Первые симптомы могут развиваться сразу после рождения или в раннем возрасте.
- Отравление. При отравлении организма продуктами питания или химическими веществами начинается усиленное выделение активных ферментов, которые оказывают негативное действие на саму железу, вызывая ее воспаление.
Понять, что начинается воспаление можно по характерным симптомам, которые должен знать каждый человек. Это позволит своевременно заподозрить неладное и начать правильное лечение.
Виды панкреатита
В медицине заболевание классифицируют на 2 основные вида: острое и хроническое. При остром панкреатите начинается сильное воспаление, которое носит выраженные симптомы.
Чаще всего такой вид появляется по нескольким провоцирующим факторам:
- Частое и длительное употребление спиртного. Как правило, проблема появляется у мужчин.
- Желчнокаменное заболевание, что чаще диагностируется у женщин.
- Травмы и операции на брюшной полости или желудке.
В пределах острого панкреатита выделяют несколько основных фаз течения болезни, среди которых:
- Ферментативная, длительность ее составляет 3-5 суток.
- Реактивная, которая длится до 2 недель.
- Секвестрационная, появляется со 2 недели течения болезни.
- Фаза исхода может быть от 6 месяцев и дольше с самого начала проявления болезни.
Хроническим панкреатитом называют заболевание, когда воспалительный процесс имеет слабые симптомы, а само развитие болезни медленное.
Основная работа поджелудочной железы дает постепенные сбои. Результатом такой форме может стать замена здоровых тканей соединительными.
Хроническая форма имеет несколько подвидов, к которым относят:
- Токсика-метаболический.
- Идиопатический.
- Генетический.
- Аутоиммунный.
- Рецидивирующий.
- Обструктивный.
Хронический панкреатит может быть первичный, когда заболевание развивается самостоятельно или вторичный – появляется по причине других болезней органов ЖКТ.
Первые симптомы
При развитии острой формы панкреатите у человека начинает резко ухудшаться состояние здоровья и общее самочувствие.
В это время нужно оказать незамедлительную помощь, обратиться к доктору самостоятельно или вызвать скорую помощь.
При острой фазе болезни появляется резкая боль, которая начинается под ребрами слева или справа, может иррадиировать в поясницу, спину и другие части тела.
По характеру симптом будет опоясывающий, а поражение железы масштабное, возможно даже воспаление всего органа.
Кроме болей начинается рвота, а в массе можно увидеть частицы желчи. После рвоты облегчение не наступает, могут быть другие диспепсические расстройства.
Аналогичные проявления будут при обострении хронической формы панкреатита, но локализация и интенсивность болей зависит от степени поражения железы.
Основные симптомы
Основные признаки панкреатита начинают появляться по причине невозможности нормального вывода ферментов, которые выделяет орган.
Они не поступают в 12-перстную кишку, а их активация начинается в самой железе. Такое состояние вызывает воспаление и постепенное разрушение органа, ферменты сами уничтожают ткани поджелудочной.
При острой форме болезни, у пациентов будут появляться такие признаки:
- Панкреатическая колика. Сильные боли под ребрами слева, которые ирррадиируют в спину. На протяжении первых 3 суток симптомы будет опоясывающий. Через время сила болей стихает, становится тупой и длится на протяжении недели.
- Рвота. При острой форме болезни симптом повторяется очень часто, сама рвота мучительная и после нее не улучшается состояние. Такой симптом часто появляется в самом начале панкреатита и дополняется болями в животе, но не исключено развитие нарушения в более поздних стадиях, к примеру, в хронической фазе.
- Тошнота и общее нарушение пищеварительной системы.
- Вздутие живота. Симптом появляется в верхней части брюшной полости, а при пальпации возможно развитие сильной боли, особенно если сильно придавить живот. Во время прослушивания доктор может отчетливо слышать шумы.
- Рост температуры. Чем сильнее поражен орган и существеннее воспаление, тем выше показатель на градуснике.
- Сухость в полости рта.
- Налет белого цвета на языке.
- Боли в голове, повышенное выделение пота.
- Изменение цвета кожи, она может быть бледной, синюшной или желтой. Такой симптом появляется не только на коже, но и на слизистой. Реже всего будет синюшность, но такой признак указывает на тяжелое течение болезни в острой или обостренной форме. Чаще всего синий окрас будет впереди живота, на боках и вокруг пупка, возможно появление симптома на лице.
- Рост давления, частая работа сердца.
- Нарушение дыхания. У пациента начинается частое и неглубокое дыхание, самому больному кажется, что мало воздуха. Развивается одышка по причине нарушений водно-электролитного баланса, вызванного частой рвотой. В это время появляется липкий, холодный пот.
Описанные симптомы очень быстро усиливаются, поэтому надо быстро обратиться за помощью и купировать острое состояние.
Лучше всего при подозрении на острый панкреатит, вызывать скорую помощь и стараться самостоятельно не использовать никаких мер, особенно не принимать медикаменты, чтобы не смазать клиническую картину.
В хронической форме симптомы немного отличаются, их интенсивность намного ниже, а среди основных признаков выделяют:
- Боли брюшной полости, что носят временный или постоянный характер. Как правило, болевой синдром начинается при неправильно подобранных блюдах и продуктах во время трапезы или употреблении алкоголя. Боль будет вверху живота, нередко иррадиирует в спину.
- Метеоризм и вздутие.
- Тошнота и рвота.
- Ухудшение аппетита.
- Нарушение стула, при хроническом панкреатите появляется постоянный понос.
- Обезвоживание, по причине поноса и рвоты. Такая проблема вызывает снижение веса.
- Появление желтого оттенка на слизистой рта.
- Развитие диабета, характерно для тяжелого и длительного течения хронического панкреатита.
Если боли слабые во время обострения, то они могут быть несколько месяцев. Больные могут ощущать депрессивное состояние, слабость в теле, снижается аппетит.
Возможные осложнения
Панкреатит может стать опасным заболеванием, поскольку из-за него повышается вероятность развития осложнений.
Среди них можно выделить следующие виды:
- Абсцесс поджелудочной железы.
- Отмирание тканей органа.
- Появление ложной кисты.
- Асцит.
- Осложнения на легкие.
- Развитие диабета.
- Заражение крови.
- Перитонит.
Два последних осложнения часто становятся причиной летального исхода. При появлении описанных проблем начинается изменение течения болезни.
Меняется место и характер болей, а также сила другие симптомов.
Диагностирование
Диагностирование и определение болезни надо проводить максимально рано, что позволит сократить время на лечение и восстановление основных функций.
Кроме того, ранее диагностирование улучшает общие прогнозы, исключает развитие осложнений.
Лучше всего для определения степени поражения поджелудочной железы и общего течения панкреатита – комплексное обследование.
После визита к доктору процедура проводится в несколько основных этапов:
- Проводится общая оценка симптомов, собираются жалобы, делается осмотр и пальпация.
- Собираются анализы крови, кала и мочи для проведения исследований.
- Делают ферментативные тесты.
- Используют инструментальные методы диагностирования.
К последнему пункту относится несколько методов:
- УЗИ брюшной полости для оценки состояния поджелудочной железы, ее размеров и наличия конкрементов в каналах.
- Рентгенография позволяющая увидеть состояние кишечника, ателектазы и другие возможные нарушения.
- Гастродуоденоскопия.
- Ангиография, что проводится для оценки состояния сосудов.
Если использовать результаты исключительно УЗИ, то диагноз может быть не точным. Нередко при панкреатите симптомы не имеют выраженной картины или скрываются под признаками других болезней.
Методы диагностирования больных могут отличаться от описанных, поэтому врачи корректируют методику для конкретного пациента.
Только после получения нужной информации определяется методика дальнейшего лечения.
Лечение
При остром панкреатите терапия проводится в условиях больницы, чтобы пациенты были под постоянным контролем докторов.
Это исключает развитие серьезных осложнений и нарушений. В хронической форме лечение может проводиться в домашних условиях.
Для этого надо придерживаться правильного питания, образа жизни. Возможно, использовать некоторые медикаменты. Как только появляются симптомы обострений панкреатита надо сразу вызывать скорую помощь.
Оказание первой помощи
Если случается приступ болезни, то до приезда бригады докторов больному нужно оказать помощь. Для этого используется максимальный покой.
Сократить интенсивность болей и других нарушений возможно, если принять сидячее положение и наклонить тело к ногам.
Запрещено кушать любые продукты питания, можно пить только по 50-70 мл щелочной воды без газа каждые полчаса.
При остром течении патологии человеку потребуется голодать несколько дней, чтобы снять нагрузку с поджелудочной железы.
Во время приступа с сильными болями приложить на живот холод, это способствует устранению воспаления и отечности тканей. Для облегчения может использоваться поверхностное дыхание.
Пить обезболивающие таблетки или лекарства от воспалений запрещено до приезда докторов.
Это существенно усложняет диагностирование и определения причин обострений. Если боль невозможно выдержать, то допускается прием спазмолитических средств, среди которых выделяют Но-шпу или Дротаверин.
Данные медикаменты могут использоваться в дальнейшем лечении, чтобы сократить спазмы и воспаления.
В условиях больницы доктора применяют интенсивное консервативное лечение. Все препараты вводятся в мышцу или вену, таблетки при госпитализации зачастую не используют.
Для устранения симптомов интоксикации, болей применяют солевые растворы, белковые средства и глюкозу.
Медикаменты
При панкреатите всегда используется консервативное лечение, это одна из первых мер для улучшения состояния. Среди возможных лекарств выделяют:
- Растворы, восстанавливающие водно-солевой баланс. Для этого надо пить раствор натрия хлорида. Рекомендуется использовать средство при обильной и длительной рвоте.
- Ферментативные препараты назначают для стабилизации работы ЖКТ. Они необходимы при ферментной недостаточности, а лечение проводится при помощи таблеток Креон, Панкреатин, Фестал и их аналогами.
- Обязательно используются витаминные комплексы, которые обязательно нужно использовать при хроническом панкреатите.
- Парентеральное питание, используется при недостаточном всасывании полезных веществ кишечником, а также сильном нарушении пищеварительной системы. Для этого используют капельницы или введение лекарств в вену. Зачастую используют аминокислоты (Альвезин, Аминосол) и раствор электролитов.
Консервативная терапия не всегда дает положительные результаты. Если он нее не появляется эффективность, медикаменты могут быть заменены или дополняются другими препараты.
Если после этого улучшений не будет, врачи назначают хирургическое лечение.
Оперативное лечение
Проведение операций показано при сильном воспалении не только поджелудочной железы, но и всей брюшной полости.
Хирургия еще проводится при усилении желтухи, нарушении работы желчного пузыря или появления гнойного воспаления.
Операция может быть экстренная и плановая. В первом случае ее делают в самом начале развития панкреатита, вмешательство проводится в срочном порядке, а основное показание – развитие перитонита, который появляется из-за острого течения болезни или воздействия ферментов.
Плановая операция показана, если острые симптомы в железе проходят, но консервативные средства не дают улучшений.
Перед ее проведением пациент проходит детальную диагностику, что исключает осложнения и рецидивы.
Питание
Для эффективности лечения панкреатита, усиления действия медикаментозных средств, пациенту надо строго придерживаться правил питания.
Для этого создана диета №5п по Певзнеру, которая назначается при воспалении поджелудочной железы.
Рацион больного должен корректироваться так, чтобы в нем было сокращено употребление углеводной и жирной пищи, а вот белковые продукты увеличены.
Кушать надо дробно, часто, примерное количество трапез в сутки составляет 5-6, а перерыв между ними 2-3 часа.
При остром течении болезни надо использовать полное голодание на протяжении 2-3 суток, в это время можно использовать только минеральные воды без газа или отвар шиповника.
После устранения острых симптомов больному нужно придерживаться основных правил диеты:
- Кушать правильную и здоровую пищу, в которой будут липиды, белки, углеводы.
- Рекомендуется использовать витамины, что могут растворять жиры.
- Полностью отказаться от продуктов, в которых есть консерванты, химия и другие вещества, способные раздражать слизистую.
- Не использовать жирную, копченую и острую пищу, отказаться от пряностей.
- Применять правильные методы приготовления. Все продукты надо измельчать, перетирать, а готовить лучше на пару, варить или запекать.
- Температура блюд должна быть около 25-50 градусов.
Когда полностью будут купированы острые признаки панкреатита. В рацион добавляются легкие супы на 2-3 бульоне, диетическое мясо и рыба, обезжиренный кефир и творог, а также другие продукты.
Среди основных блюд и продуктов, что разрешены к употреблению, входят:
- Первые блюда. Их нужно делать на основе круп, овощей или курином бульоне. В последнем случае используется 3 отвар, из которого удаляется весь жир, а готовить его надо на основе куриного филе.
- Вторые блюда. Рекомендуется применять не более 1 яйца для омлета, можно варить мясо диетического сорта или рыбу.
- Злаковые блюда. Сюда входят почти все макароны, рис, гречка, овсянка, а также 1-дневный хлеб или сухари.
- Молочные продукты. Разрешается использовать только обезжиренные виды, среди которых молоко, творог, йогурт и кефир. Во время ремиссии панкреатита можно добавлять в блюда немного сливочного масла.
- Растительная пища. Фрукты можно использовать только сладкие, желательно не применять экзотику. Из овощей нельзя томаты. Все растительные продукты лучше запекать, варить или готовит на пару. Сырые продукты можно не всегда.
- Сладости. Разрешено использовать только мед и домашнее варенье, но такие продукты используются в минимальных количествах.
- Напитки. Разрешается минеральная вода без газа, свежие соки из овощей, отвар шиповника, чаи на травах.
Что можно и нельзя кушать должен рассказать лечащий доктор. Список продуктов для хронического и острого панкреатита может отличаться, подбирается для каждого больного персонально.
Народные средства
Народные средства могут облегчить состояние больных, купируют симптомы. Они не используются в качестве самостоятельной терапии, но являются хорошим дополнением к медикаментозному лечению.
Среди возможных рецептов при панкреатите выделяют:
- Золотой ус. На 1 большой измельченный листок добавить 0,7 л воды, варить 20 минут, настоять 2-3 часа и пить в подогретом виде по 25 мл до трапезы.
- Мята и мед. Сочетание используется для замены обычного чая, напиток окажет желчегонный эффект, улучшит выход ферментов.
- Прополис. Измельченное растение надо тщательно жевать между трапезами, чтобы сократить боли, улучшить работу пищеварительной системы.
- Рябина. Ягоды могут использоваться для лечения и профилактики, их можно кушать свежими по горсти или готовить чаи.
- Овес. На стакан злаков добавить 1 л воды и оставить на 12 часов настояться, поставить вариться на 30 минут, настоять еще 12 часов. После фильтрации добавить воды до 1 л и принимать по 100 мл за 30 минут до трапезы, курсом в 1 месяц.
- Шиповник. При хроническом панкреатите отвар можно использовать постоянно, вместо обычного чая. Суточная норма – 400 мл. Для приготовления нужно на 1 ст.л. добавлять 250 мл кипятка.
Описанные и другие средства народной медицины можно использовать после предварительной консультации с доктором. Они хоть и натуральные, но могут вызывать нежелательные последствия.
Профилактика
Исключить рецидивы болезни, а также сократить вероятность развития панкреатита возможно при соблюдении простых мер профилактики.
К ним входит:
- Исключение провоцирующих факторов: отказ от спиртного и других вредных привычек, нормализация обменных процессов.
- Постоянное соблюдение правильного питания. Надо стараться исключать из рациона вредные и тяжелые продукты. Обогащать меню растительные продуктами, витаминами.
- Следить за состояние пищеварительной системы, при развитых болезнях в хронической форме, надо корректировать лечение. Больным следует чаще посещать доктора, чтобы исключить обострения, а при рецидивах сразу обращаться за помощью.
Зная симптомы и лечение панкреатита, основные причины и виды болезни, следует контролировать состояние здоровья.
Своевременно определять патологию, что позволит провести лечение на ранних стадиях, когда нет осложнений и значительных дегенеративных процессов.
Лечение панкреатита в легкой форме в начале развития, позволяет полностью излечить болезнь, не допуская ее перехода в хроническую фазу.
